Деформации грудной клетки у детей – Деформации грудной клетки у детей
Деформации грудной клетки у детей
Деформации грудной клетки у детей – врожденное или рано приобретенное искривление грудины и сочленяющихся с ней ребер. Деформации грудной клетки у детей проявляются видимым косметическим дефектом, нарушениями со стороны деятельности дыхательной и сердечно-сосудистой систем (одышкой, частыми респираторными заболеваниями, быстрой утомляемостью). Диагностика деформации грудной клетки у детей предполагает проведение торакометрии, рентгенографии (КТ, МРТ) органов грудной клетки, позвоночника, грудины, ребер; функциональных исследований (ФВД, ЭхоКГ, ЭКГ). Лечение деформации грудной клетки у детей может быть консервативным (ЛФК, массаж, ношение наружного корсета) или хирургическим.
Общие сведения
Деформации грудной клетки у детей – патологическое изменение формы, объема, размеров грудной клетки, приводящее к уменьшению грудино-позвоночного расстояния и нарушению положения внутренних органов. Деформации грудной клетки встречаются у 14% населения; при этом у детей (преимущественно у мальчиков) врожденные аномалии диагностируются с частотой 0,6-2,3%. Деформации грудной клетки у детей представляют собой косметический дефект, могут вызывать функциональные проблемы со стороны дыхания и сердечной деятельности, причинять психологический дискомфорт ребенку. Эти обстоятельства неблагоприятно сказываются на гармоничном развитии детей и их социальной адаптации. Проблема деформаций грудной клетки у детей является актуальной для торакальной хирургии, детской травматологии и ортопедии, детской кардиологии, детской психологии.
Деформации грудной клетки у детей
Причины деформаций грудной клетки у детей
По времени развития и воздействующим причинным факторам различают врожденные и приобретенные деформации грудной клетки у детей. Врожденные деформации могут быть обусловлены генетическими причинами или возникать в результате нарушения развития скелета (грудины, ребер, позвоночника, лопаток) во внутриутробном периоде.
Наследственные деформации грудной клетки в определенных семьях возникают у детей в 20-65% случаев. В настоящее время известно множество синдромов, одним из компонентов которых служат пороки грудино-реберного комплекса. Наиболее распространенным среди них является синдром Марфана, характеризующийся астеническим телосложением, арахнодактилией, воронкообразной и килевидной деформацией грудной клетки, расслаивающейся аневризмой аорты, подвывихом и вывихом хрусталиков, биохимическими изменениями обмена гликозаминогликанов и коллагена. В основе формирования наследственных деформаций грудной клетки у детей лежит дисплазия хрящевой и соединительной ткани, развивающаяся в результате различного рода ферментативных нарушений.
Причины возникновения ненаследственных (спорадических форм) пороков передней грудной стенки неизвестны. К этому могут приводить любые тератогенные факторы, действующие на развивающийся плод. Наиболее часто врожденные деформации грудной клетки у детей обусловлены неравномерным ростом грудины и реберных хрящей, патологией диафрагмы (короткие мышечные волокна могут втягивать грудину внутрь), патологией развития хрящей и соединительной ткани.
Приобретенные деформации грудной клетки у детей, как правило, развиваются в результате перенесенных заболеваний костно-мышечной системы – рахита, туберкулеза, сколиоза, системных заболеваний, опухолей ребер (хондром, остеом, экзостозов), остеомиелита ребер и др. В ряде случаев приобретенная деформация грудной клетки вызывается гнойно-воспалительными заболеваниями мягких тканей грудной стенки (флегмоной) и плевры (хронической эмпиемой), опухолями средостения (тератомой, нейрофиброматозом и т.д.), травмами и ожогами грудной клетки, эмфиземой легких. Кроме этого, деформации грудной клетки у детей может являться следствием неудовлетворительных результатов торакопластики, срединной стернотомии по поводу врожденных пороков сердца.
Классификация деформаций грудной клетки у детей
По виду деформации грудной клетки у детей могут быть симметричными и асимметричными (правосторонними, левосторонними). Среди врожденных деформаций грудной клетки у детей в педиатрии чаще встречаются воронкообразная грудь (pectus excavatum) и килевидная грудь (pectus carinatum). К редким врожденным деформациям грудной клетки (около 2%) относятся синдром Поланда, расщелина грудины и др.
Воронкообразная деформация грудной клетки у детей («грудь сапожника») составляет порядка 85-90% врожденных пороков развития грудной стенки. Ее характерным признаком служит различное по форме и глубине западение грудины и передних отделов ребер, сопровождающееся уменьшением объема грудной полости, смещением и ротацией сердца, искривлением позвоночника.
Выраженность воронкообразной деформации грудной клетки у детей может носить 3 степени:
- I – вдавление грудины до 2 см; сердце не смещено;
- II – вдавление грудины 2-4 см; смещение сердца менее 3 см;
- III – вдавление грудины более 4см; смещение сердца более 3 см.
Килевидная деформация грудной клетки («голубиная», «куриная» грудь) у детей встречается реже, чем воронкообразная; при этом 3 из 4-х случаев аномалии приходятся на мальчиков. При килевидной грудной клетке ребра присоединяются к грудине под прямым углом, «выталкивая» ее вперед, увеличивая передне-задний размер грудной клетки и придавая ей форму киля.
Степени килевидной деформации грудной клетки у детей включают:
- I – выпячивание грудины до 2 см над нормальной поверхностью грудной клетки;
- II – выпячивание грудины от 2-х до 4 см.;
- III – выпячивание грудины от 4-х до 6 см.
Приобретенная деформация грудной клетки у детей подразделяется на кифосколиотическую, эмфизематозную, ладьевидную и паралитическую.
Симптомы деформаций грудной клетки у детей
Клинические проявления воронкообразной деформации грудной клетки различаются в зависимости от возраста ребенка. У грудничков вдавление грудины обычно малозаметно, однако отмечается «парадокс вдоха» — грудина и ребра западают при вдохе, при крике и плаче ребенка. У детей младшего возраста воронка становится более заметной; отмечается склонность к частым респираторным инфекциям (трахеитам, бронхитам, рецидивирующим пневмониям), быстрая утомляемость в играх со сверстниками.
Своей наибольшей выраженности воронкообразная деформация грудной клетки достигает у детей школьного возраста. При осмотре определяется уплощенная грудная клетка с приподнятыми краями ребер, опущенные надплечья, выпяченный живот, грудной кифоз, боковые искривления позвоночника. «Парадокс вдоха» заметен при глубоком дыхании. Дети с воронкообразной деформацией грудной клетки имеют пониженную массу тела, бледные кожные покровы. Характерны низкая физическая выносливость, одышка, потливость, тахикардия, болевые ощущения в области сердца, артериальная гипертензия. Вследствие частых бронхитов у детей нередко развивается бронхоэктатическая болезнь.
Килевидная деформация грудной клетки у детей обычно не сопровождается серьезными функциональными нарушениями, поэтому основным проявлением патологии служит косметический дефект — выпячивание грудины вперед. Степень деформации грудной клетки у детей может прогрессировать с возрастом. При изменении положения и формы сердца могут иметь место жалобы на быструю утомляемость, сердцебиение и одышку.
Дети-школьники с деформацией грудной клетки осознают свой физический недостаток, стараются скрыть его, что может привести к вторичным психическим наслоениям и потребовать помощи со стороны детского психолога.
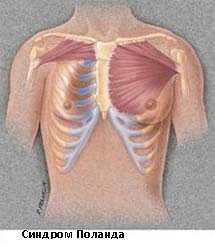
Синдром Поланда или реберно-мышечный дефект включает комплекс пороков, среди которых отсутствие грудных мышц, брахидактилия, синдактилия, амастия или ателия, деформация ребер, отсутствие подмышечного оволосения, уменьшение подкожно-жирового слоя.
Расщелина грудины характеризуется ее частичным (в области рукоятки, тела, мечевидного отростка) или тотальным расщеплением; при этом перикард и покрывающая грудину кожа интактны.
Диагностика деформаций грудной клетки у детей
Физикальное обследование ребенка педиатром позволяет выявить видимое изменение формы, размеров, симметричности грудной клетки; обнаружить функциональные шумы в сердце, тахикардию, хрипы в легких и т. д. Нередко при осмотре детей с деформацией грудной клетки выявляются различные дизэмбриогенетические стигмы: гипермобильность суставов, нистагм, готическое небо и др. Наличие объективных признаков деформации грудной клетки требует углубленного инструментального обследования детей под руководством торакального хирурга или детского травматолога-ортопеда.
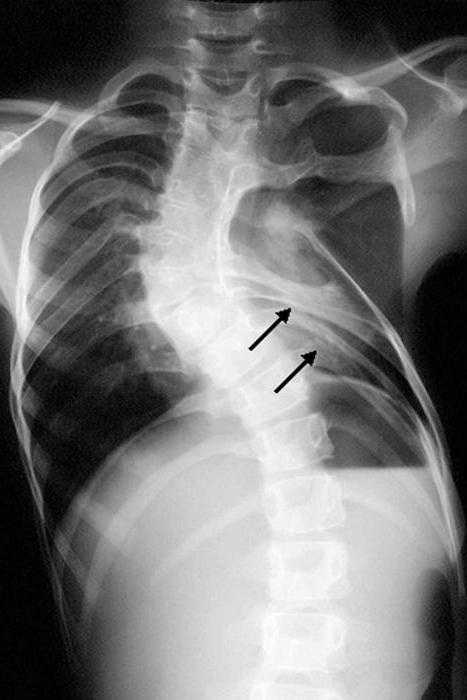
Степень и характер деформации грудной клетки у детей определяется с помощью торакометрии, дающей представление о глубине и ширине грудной клетки, ее косых размерах, торакальном индексе, а также позволяющей проследить эти показатели в динамике. Более точные сведения получают после проведения рентгенографии и КТ грудной клетки, грудины, ребер, позвоночника. Эти исследования позволяют оценить костную структуру грудной клетки, изменения в легких, степень смещения органов средостения.
Для определения тяжести вторичных изменений со стороны сердечно-легочной системы проводится электрокардиография, ЭхоКГ, МРТ сердца, спирометрия, консультации детского пульмонолога и детского кардиолога.
Лечение деформаций грудной клетки у детей
Лечение килевидной деформации грудной клетки у детей начинают с консервативных мероприятий: проведения ЛФК, массажа, лечебного плавания, ношения специальных компрессионных систем и детских ортезов. Хирургическая коррекция килевидной грудной клетки показана при выраженном косметическом дефекте и прогрессировании степени деформации у детей старше 5 лет. Различные способы торакопластики предусматривают субперихондральную резекцию парастернальных частей ребер, поперечную стернотомию, перемещение мечевидного отростка и последующую фиксацию грудины в нормальном положении путем ее сшивания с надхрящницей и концами ребер.
При воронкообразной грудной клетки консервативные мероприятия показаны только при I степени деформации; при II и III степени необходимо хирургическое лечение. Оптимальным периодом для хирургической коррекции воронкообразной грудной клетки считается возраст детей от 12 до 15 лет. При этом фиксация корригированного положения переднего отдела грудной клетки может осуществляться с помощью наружных швов из металлических или синтетических нитей; металлических фиксаторов; костных ауто- или аллотрансплантатов, оставленных в грудной полости, или без их использования.
Специальные методики торакопластики предложены для хирургической коррекции расщелины грудины и реберно-мышечных дефектов.
Результаты реконструкции грудной клетки у детей при ее врожденной деформации хорошие в 80-95% случаев. Рецидивы отмечаются при неадекватной фиксации грудины, чаще у детей с диспластическими синдромами.
www.krasotaimedicina.ru
причины патологии и методы лечения
Здоровье ребенка – самое важное для родителей. Они беспокоятся о том, чтоб их чадо не болело, было полно жизненных сил и энергии. Но случаются ситуации, когда ребенок заболевает, и это отражается на всей семье. В таких случаях нужно вовремя обращаться к специалистам, которые смогут предоставить квалифицированную консультацию. К серьезным заболеваниям, в лечении которых требуется профессиональная помощь, относится деформация грудной клетки у ребенка. Родителям следует крайне серьезно воспринимать данный недуг и немедленно обращаться в поликлинику.
Что такое деформация грудной клетки?
Грудная клетка человека – это своеобразный щит, который поддерживает и защищает жизненно важные органы. Она также представляет собой костно-мышечный каркас, к которому крепятся ребра. Если возникла ситуация, когда у ребенка деформация грудной клетки, то это влечет за собой серьезные последствия. Деформация бывает как врожденной, так и приобретенной. Она негативно влияет на работу всех внутренних органов. Стоит напомнить, что грудная клетка призвана защищать сердце, легкие, печень, селезенку. И если происходит нарушение в одном органе, то страдает вся система жизнеобеспечения.
Врожденную деформацию грудной клетки еще называют диспластической. Важно знать о том, что такие формы встречаются намного чаще, чем приобретенные. Происходят нарушения костных структур, их образования в утробе матери, развиваются аномалии позвоночного столба. Чаще всего изменения отмечаются в передней части грудной клетки ребенка. Приобретенные деформации возникают от разнообразных заболеваний, которые могут поражать человека в любом возрасте.
Типы заболевания
Все нарушения грудной клетки, которые известны специалистам, можно объединить в две большие группы. Это такие деформации, как врожденные и приобретенные. Но внутри каждой группы существует своя классификация. Также, в зависимости от локализации, у ребенка деформация грудной клетки имеет несколько форм. Считается, что она может быть передней, боковой и задней. По степени нарушения недуг часто бывает неявно выраженным, даже практически незаметным до появления серьезных патологий, влияющих на работу сердца и легких.
Врожденные деформации подразделяются на следующие виды:
- Воронкообразная, в простонародье такой тип нарушений называют «грудью сапожника».
- Килевидная, или «куриная грудка».
- Плоская.
- Расщелина.
Приобретенные нарушения подразделяются на:
- Эмфизематозные.
- Паралитические.
- Кифосколиотические.
- Ладьевидные.
Следует заметить, что при врожденных деформациях грудной клетки чаще всего нарушения происходят на ее передней стенке. Если же это приобретенная деформация, то могут нарушаться как боковые, так и задняя поверхность. Также необходимо знать, что, если присутствует врожденная деформация грудной клетки у ребенка, лечение ее чаще всего оперативное.
Причины возникновения заболевания
Когда заболевает ребенок, родители пытаются выяснить причины недуга. В таких случаях лучше предупредить заболевание, чем потом длительно лечить. Чтобы выяснить, почему возникает у ребенка деформация грудной клетки, нужно разобраться в этиологии болезни.
Как уже известно, деформация бывает врожденной и приобретенной. Причины появления врожденной деформации:
- Генетическая предрасположенность (наследственность).
- Недоразвитие костных тканей в утробе матери.
Это одни из самых распространенных причин врожденной деформации. Также следует знать, что недоразвитие костных тканей малыша может происходить от того, что мать перенесла инфекционные заболевания в первом триместре беременности. На врожденную деформацию грудной клетки может оказывать влияние образ жизни будущей мамы, недостаточное получение эмбрионом питательных веществ, наличие у родительницы вредных привычек. К последним стоит отнести алкоголь, табакокурение и употребление наркотических веществ, а также немаловажным фактором является несвоевременное обращение за помощью к специалистам.
Причины приобретенных нарушений
Почему появляется приобретенная деформация грудной клетки у ребенка? Причины, которые ее провоцируют, перечислены ниже:
- Болезни костно-мышечной системы.
- Опухоли.
- Хондроз.
- Воспалительные и гнойные болезни мягких тканей.
- Различные травмы.
- Неудачные хирургические операции.
- Чрезмерные физические нагрузки.
- Нарушение обмена веществ.
- Ахондроплазия.
- Аномалии костных тканей.
- Синдром Дауна.
- Астма.
- Болезнь Бехтерева.
- Воспалительные болезни.
- Синдром Жена.
Все эти заболевания приводят к серьезным последствиям, и в итоге деформируют грудную клетку.
Воронкообразная деформация
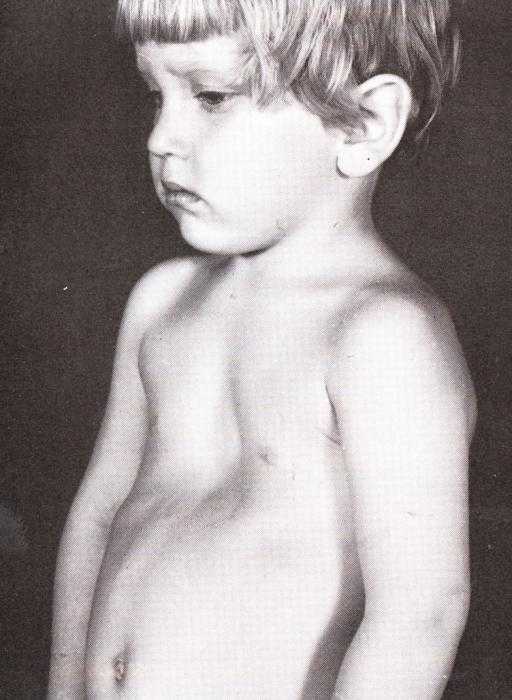
Воронкообразную деформацию по-другому называют впалой грудью. Это одно из распространенных заболеваний, которое выявляется при рождении. У новорождённых врачи фиксируют около одного случая на четыреста детей. Такое нарушение в несколько раз чаще встречается у мальчиков, чем у девочек. Причина его состоит в том, что хрящи, соединяющие ребра, недоразвиты. Внешне нарушение представлено как углубления в верхней и нижней части грудины. Грудная клетка несколько увеличена в поперечном направлении и, соответственно, боковые стенки имеют искривление.
С ростом ребенка нарушения усугубляются, ребра начинают расти и затягивать грудину внутрь. Все это приводит к тому, что сердце и крупные артерии продолжают смещаться и сдавливаться. Если ребенок новорожденный, такая деформация практически незаметна. Она видна только при длительном наблюдении, когда происходит вдох. При визуальном осмотре изменения грудной клетки будут заметны только к трем годам жизни. С этого момента ребенок становится болезненным, его поражают частые простудные заболевания, присутствуют проблемы с давлением. Глубина воронки может достигать десяти сантиметров.
Возникновение заболевания
Если у ребенка деформация грудной клетки, и она проявилась в раннем возрасте, врачи выделяют несколько теорий ее формирования. Одна из них гласит, что ребра и хрящ развиваются быстрее грудины, и из-за этого они ее вытесняют. Другие авторы придерживаются мнения, что нарушения произошли от внутриутробного давления, которое и сместило заднюю стенку ребер. К этой теории относятся и аномалии диафрагмы с присоединением рахита. Еще одна теория гласит, что воронкообразная деформация возникла из-за патологий соединительных тканей.
Также деформация может проявляться в нескольких дефектах, как не слишком явных, так и ярко выраженных. Все зависит от воздействующих на нее факторов:
- Грудина, имеющая степень задней ангуляции.
- Реберный хрящ, имеющий степень задней ангуляции в месте прикрепления его к ребрам.
Не стоит забывать, что заболевание может отягощаться еще и различными аномалиями диафрагмы, что затрудняет лечение. Также у врачей существуют несколько методов, которые помогают определить степень тяжести заболевания. Это количественный расчет расстояния от грудины к ребрам.
Килевидная деформация у ребенка
По степени распространенности деформаций килевидная стоит на втором месте. Возникает она при большом и стремительном разрастании реберных хрящей. Форма грудины становится похожей на птичью грудь, поскольку она выдается вперед. У многих родителей возникают вопросы, о том, что такое деформация грудной клетки у ребенка? Причины и лечение (фото пациентов представлены в данной статье) будут подробно рассмотрены.
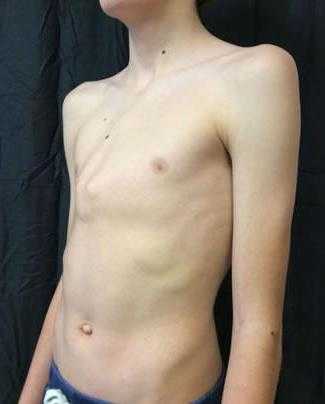
Килевидная деформация у ребенка с возрастом становится заметнее и развивается как ярко выраженная патология. Но стоит заметить, что при таких нарушения опорно-костной системы внутренние органы не страдают. Могут наблюдаться такие симптомы, как одышка и учащенное сердцебиение. Что касается позвоночника, то он не подвергается изменениям. Чаще всего заболеванием страдают мальчики. Иногда нарушения имеют асимметричный характер, с вдавливанием с одной стороны и выпиранием с другой.
Причины недуга
Этиология такого нарушения не совсем ясна, как и в случае с воронкообразной деформацией. Считается, что причиной является избыточное разрастание остеохондральных хрящей. В свою очередь, все зависит от наследственности и генетики. Если у родственников наблюдалось такое заболевание, то не исключено, что оно передалось и ребенку. Важно помнить: если у ребенка деформация грудной клетки, как исправить эту проблему, подскажут только опытные специалисты.
Еще бытует мнение, что деформация обусловлена сколиозом и врожденным пороком сердца, а также аномалиями соединительной ткани. Чаще всего медики подразделяют такое заболевание на три типа:
- Грудина и ребра имеют симметрию, а мечевидный отросток смещается вниз.
- Грудина смещается вниз и вперед, наблюдается выпячивание. Ребра в таком случае искривляются.
- Реберные хрящи выгибаются вперед, но нарушений грудины не наблюдается.
Симптомы заболевания проявляются уже в подростковом возрасте, но они незначительно выражены. Иногда признаки ярко проявляются при тяжелых физических нагрузках. Также заболевание способствует развитию астмы.
У ребенка деформация грудной клетки: как лечить?
Методы лечения разнообразны – все зависит от степени и вида деформации, а также от того, есть ли нарушения в сердечно-сосудистой и дыхательной системе. Если нарушения незначительны, то можно выбрать консервативное лечение. Родители, которые беспокоятся о здоровье своих детей, часто задают вопросы специалисту: «Если у ребенка деформация грудной клетки, что делать?» В таких случаях важно прислушиваться к мнению врачей и не принимать поспешных решений. Ведь организм ребенка еще только развивается, и при неправильном лечении клиническая картина усугубится. В определенных случаях врачи рекомендуют хирургическое вмешательство. Здесь особую роль играет диагностика заболевания.
Диагностика
На сегодняшний день имеется большой запас методов исследования нарушений опорно-двигательной системы. Один из самых распространенных – это рентгенография. Он дает полную картину нарушений и при правильном описании снимков может способствовать эффективности лечения. При помощи рентгенографии можно получить данные о степени и форме деформации грудной клетки.
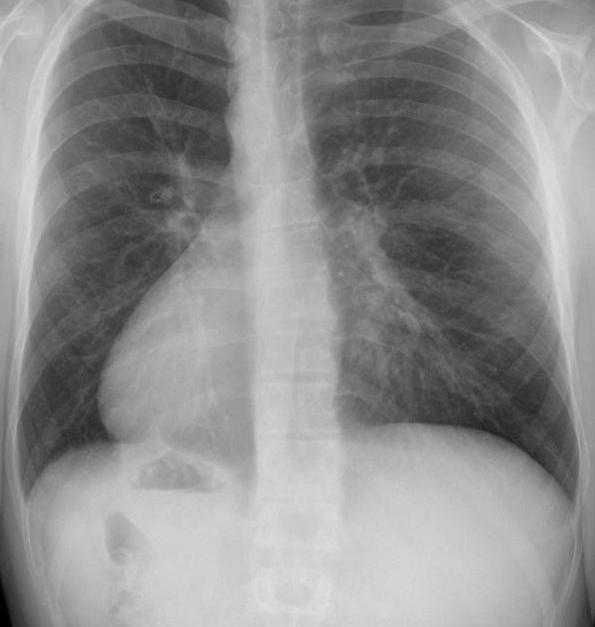
Еще один инструментальный метод – это КТ грудины. Он позволяет определять степень нарушений, которые влияют на сердце и легкие, а также градус смещения внутренних органов. Наравне с КТ, используется еще один аппаратный метод – МРТ. Он дает полную и подробную информацию о костных, соединительных тканях их состоянии и степени развития заболевания. Есть также дополнительные методы, которые смогут описать клиническую картину. К ним относятся ЭКГ, эхокардиография и спирография. Они дают возможность определить состояние внутренних органов.
Деформация грудной клетки у детей: лечение в домашних условиях
Если заболевание не требует хирургического вмешательства, тогда прекрасно подойдут консервативные методы лечения. Так, родители в домашних условиях могут самостоятельно помочь своему ребенку. К такому лечению относятся следующие действия:
- физиотерапия – умеренные физические нагрузки и развитие костной ткани помогут, когда происходит незначительная деформация грудной клетки у ребенка;
- лечение массажем у специалиста;
- лечебная физкультура, которую прописывает врач;
- плаванье – прекрасное средство для развития опорно-двигательной системы и поднятия настроения.

Если соблюдать и выполнять все рекомендации врачей, то и в домашних условиях родители смогут развить своего ребенка, дать ему шанс быть здоровым и приостановить заболевание.
fb.ru
фото и причины, коррекция килевидной, воронкообразной и других форм. Деформация грудной клетки у детей — возможно ли вылечить ребенка?
Общая характеристика деформации грудной клетки
Грудная клетка служит человеку своеобразным щитом, поддерживающим и защищающим жизненно важные органы. Это костно-мышечный каркас, дополненный ребрами. Любая деформация в этой области влечет за собой массу проблем со здоровьем. Патология может быть врожденной или приобретенной. Искривление грудины оказывает пагубное воздействие на работу сердца, легких и печени, страдает вся система жизнеобеспечения.
С такой проблемой сталкивается около 14% населения. Чаще патология наблюдается у представителей мужского пола. Как правило, первые признаки деформации грудной клетки заметны еще в детском возрасте в период активного роста и развития. Постепенно визуальный дефект становится более выраженным, что сказывается на социальной адаптации ребенка в обществе.
Приобретенные деформации грудной клетки могут возникнуть в любом возрасте. Такие формы развиваются в результате перенесенных заболеваний и травм.
Как исправить деформацию грудной клетки
Лечением деформаций грудной клетки занимаются хирурги, ортопеды и травматологи. На выбор методики влияют 2 фактора: причина и стадия искривления. Если нет сдавления внутренних органов и патологический процесс выявлен на ранней стадии, возможен консервативный подход.
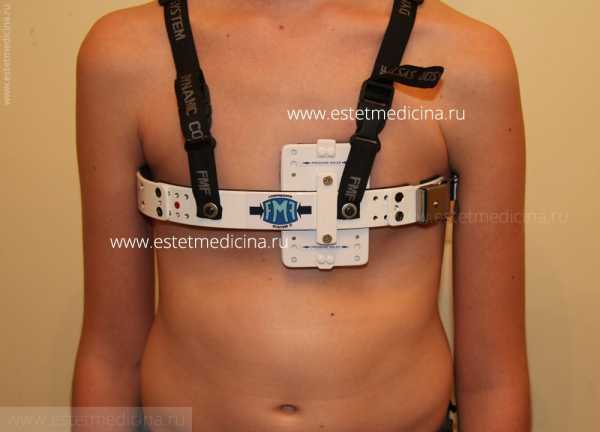
Vacuum bell – вакуумный колокол – с успехом применяется как у детей, так и у взрослых (при небольших деформациях)
Лечить килевидную деформацию можно с помощью специального корсета, но только на ранних стадиях. Ношение ортопедического ортеза оправдано у детей: организм ребенка достаточно быстро приспосабливается к внешним воздействиям.
Важно: недостатком ортопедических корректирующих приспособлений является то, что их нельзя долго носить. Подобные конструкции весьма громоздкие и тяжелые.
Операция
Хирургическое исправление воронкообразной деформации включает около 50 вариантов, которые отличаются способом стабилизации. Операции могут проводиться с внешними, внутренними фиксаторами или без них. Существуют также методики переворота грудины на 180° – например, свободный переворот грудино-реберного комплекса или переворот на мышечной ножке с сохранением сосудистого пучка. При неглубоких углублениях 1-2 степени используются искусственные имплантаты.
Самым перспективным направлением хирургии в настоящее время считаются операции, в ходе которых устанавливаются специальные пластины внутри тела пациента. Такие вмешательства наименее травматичны и достаточно легко переносятся, а также позволяют максимально сократить сроки реабилитации.
Выбор метода осуществляется с учетом многих параметров, но в первую очередь зависит от степени деформации и ее влияния на работу внутренних органов. Задача значительно облегчается, если дефект носит сугубо косметический характер, не создающий дополнительных проблем.
В последние годы активно разрабатывается и внедряется в клиническую практику операция с использованием минимуверов – магнитов. Один магнит устанавливается в грудной клетке пациента, а второй вшит в специальный пояс. Исправление дефекта занимает в среднем около двух лет
Какой специалист проводит занятия ЛФК?
Занятия лечебной физкультурой проводит врач ЛФК – специалист, который имеет медицинское образование. Он помогает восстановить ребенку физическую форму. Доктор обязан знать физиологию и патофизиологию, уметь делать лечебный массаж.
В обязанности врача также входит проведение специальных обследований пациентов, определение методики, формы и дозировки физ. нагрузки, подбор индивидуального двигательного режима и специальных физических упражнений.
Что касается самих упражнений, то специалист ЛФК устанавливает их количество и интенсивность, оценивает эффективность проводимых процедур. Весь процесс лечения с помощью физкультуры и гимнастики доктор отражает в карте пациента.
Насколько регулярными должны быть тренировки?
Чтобы получить терапевтическое воздействие от лечебной физкультуры, она должна проводиться регулярно. Причем постепенно физическую нагрузку нужно увеличивать. Для достижения правильного эффекта нужно придерживаться еще нескольких рекомендаций:
- чередовать занятия и отдых;
- комбинировать физическое упражнение и правильное дыхание;
- занятия должны быть продолжительными, если к этому нет противопоказаний;
- необходимо соблюдать гигиену.
ВАЖНО! В зависимости от вида и степени деформации даже обычная ходьба на свежем воздухе может приравниваться к какой-то части ЛФК.
Можно ли делать упражнения ЛФК самостоятельно или лучше под наблюдение специалиста?
Если деформация грудной клетки не несет опасности для здоровья, то лечебной физкультурой ребенок может заниматься самостоятельно, первое время с помощью родителей.
Однако, если ситуация запущена или ЛФК проводится для восстановления после операции, нужно делать физические упражнения под наблюдением врача или инструктора ЛФК.
Причины деформаций грудной клетки у детей
По времени развития и воздействующим причинным факторам различают врожденные и приобретенные деформации грудной клетки у детей. Врожденные деформации могут быть обусловлены генетическими причинами или возникать в результате нарушения развития скелета (грудины, ребер, позвоночника, лопаток) во внутриутробном периоде.
Наследственные деформации грудной клетки в определенных семьях возникают у детей в 20-65% случаев. В настоящее время известно множество синдромов, одним из компонентов которых служат пороки грудино-реберного комплекса. Наиболее распространенным среди них является синдром Марфана, характеризующийся астеническим телосложением, арахнодактилией, воронкообразной и килевидной деформацией грудной клетки, расслаивающейся аневризмой аорты, подвывихом и вывихом хрусталиков, биохимическими изменениями обмена гликозаминогликанов и коллагена. В основе формирования наследственных деформаций грудной клетки у детей лежит дисплазия хрящевой и соединительной ткани, развивающаяся в результате различного рода ферментативных нарушений.
Причины возникновения ненаследственных (спорадических форм) пороков передней грудной стенки неизвестны. К этому могут приводить любые тератогенные факторы, действующие на развивающийся плод. Наиболее часто врожденные деформации грудной клетки у детей обусловлены неравномерным ростом грудины и реберных хрящей, патологией диафрагмы (короткие мышечные волокна могут втягивать грудину внутрь), патологией развития хрящей и соединительной ткани.
Приобретенные деформации грудной клетки у детей, как правило, развиваются в результате перенесенных заболеваний костно-мышечной системы – рахита, туберкулеза, сколиоза, системных заболеваний, опухолей ребер (хондром, остеом, экзостозов), остеомиелита ребер и др. В ряде случаев приобретенная деформация грудной клетки вызывается гнойно-воспалительными заболеваниями мягких тканей грудной стенки (флегмоной) и плевры (хронической эмпиемой), опухолями средостения (тератомой, нейрофиброматозом и т.д.), травмами и ожогами грудной клетки, эмфиземой легких. Кроме этого, деформации грудной клетки у детей может являться следствием неудовлетворительных результатов торакопластики, срединной стернотомии по поводу врожденных пороков сердца.
Врожденная деформация грудной клетки у ребенка (ВДГК)
При врожденных деформациях меняется форма передней поверхности груди, наблюдается недоразвитие грудины, ребер или мышц. Зачастую некоторые ребра могут вовсе отсутствовать. В подавляющем большинстве случаев (более 90% от всех грудных деформаций) диагностируется искривление груди по типу воронки.
Воронкообразная грудная клетка представляет собой западение передних отделов грудины внутрь. Точная причина появления данного дефекта не установлена. Однако нет сомнений в его генетическом происхождении, что подтверждается наличием такой же патологии у близких родственников пациентов. Кроме того, очень часто воронкообразной деформации сопутствуют и другие пороки развития.
Непосредственной причиной является дисплазия хрящевой и соединительной ткани, которая может проявляться не только до рождения ребенка, но и в процессе его дальнейшего роста. С возрастом патология нередко прогрессирует и приводит к негативным последствиям:
- искривлению позвоночника;
- сокращению объема грудной полости;
- смещению сердца;
- нарушению работы внутренних органов.
Врожденная воронкообразная деформация (грудь сапожника) встречается преимущественно у новорожденных младенцев мужского пола
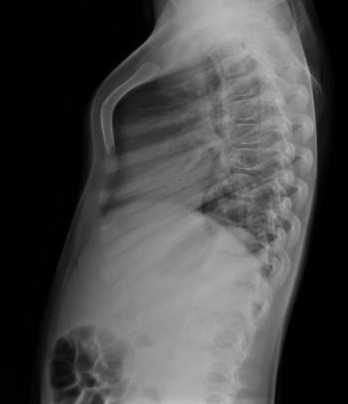
Существует 3 степени воронкообразной деформации. Чтобы их определить, необходимо измерить величину впадины. Если она меньше 2 см – это 1 степень, при которой сердце не смещено.
При размере воронки от 2 до 4-х см говорят о 2 степени деформации, сдвиг сердца в этом случае составляет не больше 3-х см. Последняя 3 степень характеризуется глубиной воронки свыше 4-х см и смещением сердца более чем на 3 см.
У новорожденных и детей до года воронкообразная деформация почти незаметна. Единственным признаком аномалии является так называемый парадокс вдоха – усиление западения грудины и ребер при вдохе.
Однако постепенно искривление прогрессирует, достигая своего максимума к трем годам. У детей отмечается отставание в физическом развитии, нарушение работы вегетативной нервной системы и частые простуды. В дальнейшем глубина воронки все больше увеличивается и может достигать размера 7-8 см.
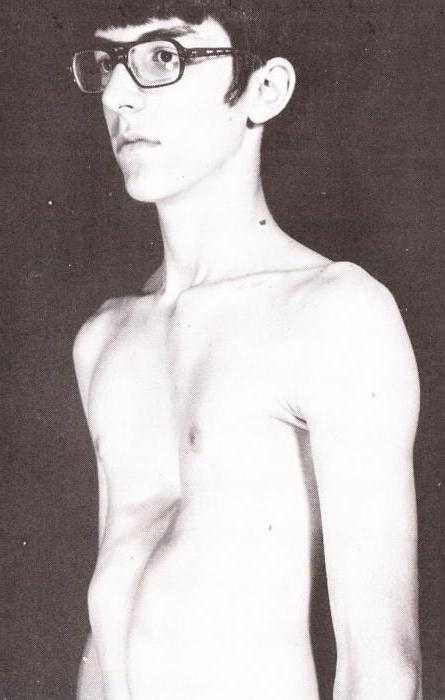
Килевидная деформация встречается в 10 раз реже, чем воронкообразная, и характеризуется чрезмерным разрастанием реберных хрящей, как правило, 5-6 ребер. Грудь выдается вперед посередине и становится похожей на лодочный киль.
По мере роста ребенка форма грудины все больше искажается и представляет собой существенный косметический дефект. Со стороны может показаться, что грудь находится в состоянии постоянного вдоха.
Стоит отметить, что при килевидной деформации позвоночник и органы грудной клетки практически не страдают. Сердце принимает форму капли – его продольная ось сильно увеличивается в сравнении с поперечной.
Основными жалобами пациентов являются одышка, быстрая утомляемость, сильное сердцебиение при физических нагрузках.
Как проходит диагностика
Как правило, диагностика искривления груди не вызывает сложностей. Для постановки диагноза применяются физикальные и функциональные методы, реже инструментальные и лабораторные исследования. Изначально врач-педиатр проводит осмотр ребенка для выявления:
- размера, формы грудной клетки;
- степени искривления;
- шумов и других нарушений работы сердца;
- нарушений дыхания и работы легких.
ЭКГ и спирография применяются для установления функциональных нарушений в работе сердца. Также эти методы информативны для оценки эффективности после лечения. Среди инструментальных методов применяют такие:
- Точную форму и степень искривления можно установить при помощи рентгена. Его делают в двух проекциях: спереди и сбоку.
- КТ позволяет обнаружить сдавливание легких, смещение сердца.
- МРТ делают редко. Исследование дает обширное представление о состоянии костных и мягких тканей.
В некоторых случаях необходимо проконсультироваться с генетиком и провести специальные исследования ДНК.
К какому врачу следует обратиться
Искривление груди требует участия многих специалистов, которые не только устранят патологию, но и при необходимости нормализуют психологическое состояние ребенка. При обнаружении патологии может потребоваться помощь таких врачей:
- торакальных хирургов, в компетенции которых находятся органы грудной клетки;
- ортопедов, если патология влияет на работу конечностей и позвоночника;
- травматологов;
- кардиологов, если искривление нарушает работу сердца;
- пульмонологов, если искривление нарушает работу органов дыхания;
- генетиков;
- детских психологов, если искривление повлияло на эмоциональное состояние ребенка.
Основы эффективного лечения
Если патология врожденная, она является самостоятельным диагнозом, однако в случае приобретенного искривления нужно приложить все усилия для борьбы с основной патологией, которая и привела к деформации груди. Более успешно лечение проходит у детей, так как их костная и хрящевая ткань более податливая и гибкая. Поэтому, если патология замечена на начальной стадии и выражена незначительно, есть смысл попробовать устранить ее традиционными методами.
На ряду с деформацией грудной клетки довольно опасны такие болезни как: синдром Рея, сальмонеллез, вирус коксаки, синдром Эдвардса и менингококковая инфекция.
Однако очень часто к врачам обращаются взрослые люди 30-40 лет, у которых патология в результате длительного воздействия приводит к тяжелым нарушениям работы сердца и легких, к смещению органов и позвоночника. Крайне важно обратиться к врачу, как только вы заподозрили у ребенка любые отклонения.
Важно!Родителям, у чьих детей диагностирована эта патология, стоит четко понимать, что консервативные методы (ЛФК, массаж, корсеты, упражнения и прочее) никак не способны устранить выраженную патологию. Однако их необходимо выполнять для нормального функционирования дыхательной и сердечной систем. Искривление, нарушающее работу легких и сердца, лечится только хирургически!
Другие врожденные пороки
Плоская грудная клетка считается особенностью телосложения. В этом случае уменьшены переднезадние размеры грудной клетки, но нет нарушений в работе внутренних органов. Этот вариант не считается патологическим состоянием, и терапия здесь не показана.
К врожденным деформациям также относят выгнутую грудину, врожденную расщелину грудины, синдром Поланда.
Выгнутая грудинная кость (синдром Куррарино-Сильвермана) — самый редко встречающийся вид деформации грудных костных структур. Он представляет собой выступающую борозду по верхней трети грудной клетки: окостеневшая грудина с переросшими хрящами правой и левой реберных дуг образуют борозду. При этого типа деформировании остальные участки грудных костных структур выглядят обычно.
Эта деформация не представляет угрозы для здоровья пациента и является лишь косметическим недостатком.
Врожденная расщелина в грудинной кости — это аномалия, при которой грудинная кость полностью или частично расщеплена. Считается серьезным и опасным пороком развития. Кроме косметического дефекта, впадина по передней поверхности груди не защищает сердце с магистральными сосудами. Дыхательная экскурсия грудной клетки при таком врожденном дефекте отстает от возрастной нормы в 4 раза. Декомпенсация со стороны сердечно-сосудистой и дыхательной систем нарастает за короткий период времени.
Чтобы исправить врожденную расщелину груди, показана операция.
На каком этапе можно приступать к ЛФК?
Родители должны внимательно следить за здоровьем и состоянием своих детей. Если ребенок жалуется на частое сердцебиение или вы замечаете, что ему тяжело дышать, то это первые симптомы какой-либо патологии. Дети, у которых развивается деформация костно-мышечного каркаса, обычно часто испытывают вегетативные расстройства, ослабление иммунитета, отставание в физическом развитии.
Более серьезными симптомами являются появление нарушений работы сердечно-сосудистой системы, сколиоз, кифоз.
Даже при первой симптоматике можно начинать заниматься лечебной физкультурой, которая, при своевременном и правильном выполнении, может пресечь патологию на корню. ЛФК, как консервативный метод, достаточно эффективна в лечении начинающейся деформации.
Если у ребенка уже запущенная стадия, то не спишите отказываться от лечебной физической культуры. Как самостоятельный метод она будет малоэффективна. Однако, как вспомогательный, очень нужна. Существуют разные упражнения, некоторые из них подходят для применения до операционного вмешательства, другие нужно выполнять после операции. Т. е. ЛФК для грудной клетки для детей можно начинать на любом этапе, главное – подобрать правильные упражнения и убедиться в отсутствии противопоказаний.
Признаки
Деформация грудной клетки – патология, распознать которую можно исключительно по внешним признакам. Если вы стали замечать, что у вас или вашего ребенка происходят какие-либо отклонения в формировании костного скелета, стоит незамедлительно обратиться к лечащему врачу.
Чем раньше будет начато лечение, тем быстрее вы сможете избавиться от патологии.
Воронкообразная деформация грудной клетки
Воронкообразная деформация грудной клетки – состояние, при которой грудная клетка впадает назад. Статистика показывает, что подобное отклонение в большинстве случаев диагностируется у детей. Опытные исследования показали, что чаще всего оно возникает на фоне недостаточного развития реберных хрящей, расположенных в грудной зоне. Из-за этого возникает углубление, которое рано или поздно становится видимым.
На данный момент лечащие врачи выделяют 3 степени воронкообразной деформации:
- Первая степень – впалость до 2 сантиметров;
- Вторая степень – впалость от 2 до 4 сантиметров;
- Третья степень – более 4 сантиметров.
Нужно учитывать, что каждый случай индивидуален. В некоторых случаях впадины могут быть узкими и глубокими, в других же – широкие и незначительные. Статистика показывает, что в подавляющем большинстве случаев западания имеют одностороннюю форму. Подобная патология может возникать у детей до 3 лет. У них диагностировать подобное состояние крайне тяжело.
Спровоцировать возникновение воронкообразного западания грудины у детей способны частые вирусные и инфекционные заболевания. Они легко могут перетечь в пневмонию. Достаточно часто распознать эту патологию удается у детей 7-10 лет. У них появляются затруднения при дыхании, возникающие вследствие частых физических нагрузок. кроме того, они сталкиваются с переутомляемостью и болезненными ощущениями в грудной клетке.
Дети, имеющие воронкообразное западание грудины, гораздо чаще страдают от инфекций и вирусов. У каждого 5 ребенка формируется боковое искривление позвоночника, которое приводит к сколиозу.
Кроме того, в наиболее запущенных случаях существует вероятность возникновения отклонений в работе сердца и легких. Стоит как можно скорее обратиться к врачу, чтобы не допустить возникновения каких-либо осложнений.
Килевидная форма деформации
Килевидная деформация грудной клетки у детей возникает очень редко – чаще всего она формируется у уже взрослых людей. спровоцировать подобное отклонение может срастание хрящей пятого и седьмого ребра.
Особенности протекания беременности при грыже позвоночника
Нужно учитывать, что существует 3 степени подобной патологии:
- Первая степень – до 2 сантиметров;
- Вторая степень – от 2 до 4 сантиметров;
- Третья степень – более 4 сантиметров.
Килевидная форма деформации грудной клетки – состояние, которое оказывает меньший вред на функционирование организма. Несмотря на это, она вызывает больший косметический дефект. У человека происходит выпячивание грудины вперед, что негативно сказывается на внешнем виде.
У человека появляются болевые ощущения в груди, он не может выполнять некоторые физические упражнения.
Синдром Поланда
Синдром Поланда – заболевание, которое получило название в честь своего открывателя Альберта Поланда. Он первым описал такую разновидность деформации грудной клетки. Врач считает, что подобное состояние возникает на фоне недоразвитости грудины. Синдром Поланда затрагивает малую грудную мышцу, большую грудину, переднюю зубчатую мышцу, ребра и ряд мягких тканей. Если своевременно не приступить к лечению, может произойти деформация кистей и рук.
Статистика показывает, что частота заболевания синдромом Поланда составляет 1/32000 детей. При этом мальчики страдают от этой патологии в 3 раза больше. Кроме того, в 75% случаев нарушение затрагивает именно правую сторону. Многие ученые долго изучали механизм развития этой патологии. Было доказано, что одной из наиболее правдоподобных причин появление деформации является миграция эмбриональной ткани, внутриутробные травмы и гипоплазия артерий.
Синдром Поланда может сопровождаться развитием лейкемии. Нередко данное состояние протекает вместе с синдромом Мебиуса – паралич лицевого нерва, при котором поражается глазной. Синдром Поланда не вызывает никаких осложнений. При этом из-за него у человека возникает значительный косметический дефект.
При значительном разрастании может произойти функциональное и дыхательное нарушение. Легкие – орган, который больше всего страдает от этого заболевания.
Синдром Жена
Синдром Жена – прогрессирующая форма дистрофии грудной клетки. Чаще всего она возникает на фоне внутриутробного нарушения, затрагивающее рост грудины, или гипоплазии легких.
Впервые данное заболевание было описано Женом в 1954 году. Он изучал новорожденных с подобным нарушением. При этом в подавляющем большинстве случаев такие больные не выживают – единственный выход из этой ситуации – хирургические вмешательство.
Воронкообразное строение
Врожденная аномалия развития связана с недоразвитием целого комплекса структур: позвоночника, ребер, грудины, лопаток, мышц в грудной клетке. Самые тяжелые аномалии костных структур проявляются по передней поверхности грудной клетки — это воронкообразная, плоская, килевидная деформация грудной клетки у детей.
Врожденная воронкообразная деформация (ВДГК) также называется «грудью сапожника». С этой врожденной патологией реберные хрящи настолько неполноценны, что дают углубление по средней и нижней трети грудной клетки. Эта врожденная аномалия занимает первое место по количеству — около 90% случаев.
Внешние признаки, по которым определяется воронкообразная деформирующая патология:
- у грудной клетки форма с расширением по поперечному направлению;
- признаки кифоза с боковыми искривлениями.
По мере взросления ребенка этот вид деформации проявляется все сильнее.
Реберные кости растут и продавливают грудинную кость внутрь. Грудинная кость становится вогнутая, смещается в левую сторону и разворачивает сердце вместе с крупными сосудами.
Эта разновидность порока дает уменьшение в объеме грудной полости.
Искривленный позвоночник и неправильная впалая форма груди смещают сердце, легкие.
Изменяется артериальное и венозное давление. Дети с воронкообразной грудной клеткой страдают от множественных пороков развития, что часто обусловлено отягощенным семейным анамнезом.
Симптомы, которые развиваются на фоне этого вида деформации:
- отставание в физическом развитии;
- вегетативные расстройства;
- хронические простудные заболевания.
Обычно к трем годам жизни ребенка степень деформирования достигает своего пика и в дальнейшем становится фиксированной.
Существует 3 степени тяжести по смещению:
- при первой глубина смещения около 2 см;
- на второй — около 4 см;
- на третьей — больше, чем 4 см.
Причины приобретенных нарушений
Почему появляется приобретенная деформация грудной клетки у ребенка? Причины, которые ее провоцируют, перечислены ниже:
- Болезни костно-мышечной системы.
- Опухоли.
- Хондроз.
- Воспалительные и гнойные болезни мягких тканей.
- Различные травмы.
- Неудачные хирургические операции.
- Чрезмерные физические нагрузки.
- Нарушение обмена веществ.
- Ахондроплазия.
- Аномалии костных тканей.
- Синдром Дауна.
- Астма.
- Болезнь Бехтерева.
- Воспалительные болезни.
- Синдром Жена.
Все эти заболевания приводят к серьезным последствиям, и в итоге деформируют грудную клетку.
Как лечить заболевание?
Лечение зависит от степени выраженности деформации, стадии и формы заболевания. В случае незначительных отклонений применяют консервативные методики лечения:
- массаж;
- ношение специальных медицинских корсетов;
- физиотерапия;
- комплекс правильно подобранных физических упражнений.
На начальной стадии воронкообразного типа деформации, для устранения патологии применяют метод вакуумного колокола. Данную операцию можно проводить детям в возрасте после 4 лет.
При диагностировании более сложных форм, а также при расщелине грудной клетки, применяют оперативные методы лечения. Оперативное вмешательство относится к наиболее эффективным методам лечения, при котором в 90-95% случаев отмечают положительный результат без повторного оперативного вмешательства.
Помимо выше описанных методов, для лечения деформации грудины применяют народные методы. В домашних условиях можно самостоятельно приготовить целебные отвары и смеси.
В 100 мл водки растворить 50 г сухого горчичного порошка и 50 г камфары. Взбить один сырой яичный белок и все хорошо перемешать до получения однородной массы. Полученную смесь втирать перед сном в проблемное место.
Дифференциальный диагноз
Дифференциальный диагноз деформаций грудной клетки [3]
Таблица 1 Дифференциальная диагностика врожденной деформации грудной клетки
| Признаки | Врожденные деформации грудной клетки (ВДГК, КДГК, локальные, синдромальные) | Приобретенные деформации грудной клетки (после ожогов и ранений, торакальных операций, гнойно-воспалительных процессов) | Опухолевые процессы в грудной клетки |
| Проявление деформации ребер, грудины | В первые три года жизни | После перенесенной травмы, торакальной операции, заболеваниях легких – наличие накожных рубцов, данных анамнеза. | На фоне признаков нарастающей компрессии или инвазии соседних органов и тканей, боли, опухолевая интоксикация. |
| Признаки выявляемые лучевыми методами диагностики | Выявляется деформация и искривление реберных хрящей, грудины, дистопия сердца и легких | Выявляются места послеоперационных остеотомий грудины, ребер, тени фиксаторов, искусственных клапанов, признаки ателектаза легких. | Выявляется тень, локализация, форма и размеры опухоли, распространенность процесса. |
Медицинский туризм
Пройти лечение в Корее, Израиле, Германии, США
Получить консультацию по медтуризму
×
Лечение за границей
Заявка на медицинский туризм
Выберите интересующую область медициныАкушерство и гинекологияАллергологияАллергология детскаяАнгиохирургияВрожденные заболеванияГастроэнтерологияГастроэнтерология детскаяГематологияГематология детскаяДерматовенерологияДерматокосметологияДерматология детскаяИммунологияИнфекционные болезни у детейИнфекционные и паразитарные болезниКардиологияКардиология детскаяКардиохирургияКардиохирургия детскаяКомбустиологияКомбустиология детскаяМаммологияМедицинская реабилитацияНаркологияНеврологияНеврология детскаяНейрохирургияНеонатологияНеотложная медицинаНефрологияНефрология детскаяОнкогематологияОнкогематология детскаяОнкологияОнкология детскаяОрфанные заболеванияОториноларингологияОториноларингология детскаяОфтальмологияОфтальмология детскаяПаллиативная помощьПедиатрияПроктологияПрофессиональная патологияПсихиатрияПульмонологияПульмонология детскаяРадиологияРевматологияРевматология детскаяСтоматологияСтоматология детскаяСурдологияТоксикологияТоракальная хирургияТравматология и ортопедияТравматология и ортопедия детскаяТрансплантологияТрансплантология детскаяУрологияУрология детскаяФтизиатрияХирургияХирургия детскаяХирургия неонатальнаяЧелюстно-лицевая хирургияЭндокринологияЭндокринология детскаяЯдерная медицина
Как удобнее связаться с вами?
Укажите Ваш номер телефонаили электронный адресОтправить заявку на медтуризм
Медицинский туризм
текстареа>
Пройти лечение в Корее, Турции, Израиле, Германии и других странах
Как проявляется
Чаще всего родители могут заподозрить о наличии дефекта по визуальным признакам: грудная клетка становится непропорциональной, впалой или вогнутой, выпирающей наподобие киля корабля. При этом происходит искривление позвоночника. Искривление груди также сопровождается другими симптомами:
- парадоксальное дыхание, при котором ребра западают в момент вдоха, что приводит к дыхательной недостаточности;
- ограничение двигательной активности;
- отставание в развитии;
- одышка, вегетативные недуги;
- быстрая утомляемость при физических нагрузках;
- слабость;
- частые респираторные заболевания.
Так как патология имеет явные физические проявления, в сознательном возрасте ребенок начинает осознавать свое отличие от других, что неизбежно отражается на его социализации и психоэмоциональном состоянии. Он замыкается в себе, избегает сверстников, становится подавленным.
Деформация грудной клетки у подростков
Изменение формы груди у подростков родители замечают чаще всего случайно. Без видимой причины в центре груди вдруг появляется углубление, или, напротив, кости начинают выпирать. Чаще всего это происходит в возрасте 11-15 лет, когда ребенок интенсивно растет.
Особенно яркие симптомы имеет воронкообразная деформация: грудная клетка уплощается, края ребер приподнимаются, плечи опускаются, а живот выпячивается. Вследствие деформирования костей позвоночник искривляется в передне-заднем (кифоз) или боковом направлениях (сколиоз).
Килевидная деформация выглядит как выбухание нижней части грудины наружу, а краев ребер – внутрь. Выраженное искривление устраняется исключительно оперативным путем
Во время глубокого вдоха передний отдел грудной клетки еще сильнее западает (парадокс вдоха), и отмечается ряд типичных признаков:
С-образный сколиоз 1 степени
probol.info
Деформация грудной клетки у детей: воронкообразная и килевидная
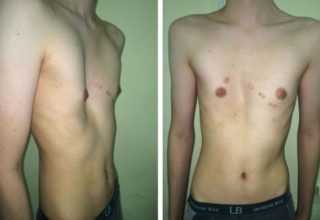
 Деформация грудной клетки – это в ряде случаев наследственная аномалия. Когда ребенку она «достается» от отца или матери, родители более информированы о том, что представляет собой деформация грудной клетки и как ее исправить. Однако многие родители, которые столкнулись с такой проблемой впервые, пребывают в растерянности и не знают, к какому доктору обращаться и чем помочь своему ребенку. Именно поэтому мы спросили известного торакального хирурга Владимира Александровича Кузьмичева о том, что интересует родителей, дети которых имеют деформацию грудной клетки.
Деформация грудной клетки – это в ряде случаев наследственная аномалия. Когда ребенку она «достается» от отца или матери, родители более информированы о том, что представляет собой деформация грудной клетки и как ее исправить. Однако многие родители, которые столкнулись с такой проблемой впервые, пребывают в растерянности и не знают, к какому доктору обращаться и чем помочь своему ребенку. Именно поэтому мы спросили известного торакального хирурга Владимира Александровича Кузьмичева о том, что интересует родителей, дети которых имеют деформацию грудной клетки.
— Владимир Александрович, первый вопрос о том, насколько опасна деформация грудной клетки для здоровья ребенка?
— Существует два основных вида деформации грудной клетки: воронкообразная (впалая грудь) и килевидная (выступающая грудь). Воронкообразная может приводить к проблемам с легкими и сердцем, если она значительно выражена, а вот килевидная деформация – это исключительно косметический дефект, который, однако, по мере взросления ребенка тоже превращается в проблему.
— Родители, как правило, замечают такой дефект у детей в возрасте 2-4 лет. Сколько нужно ждать, прежде чем появится возможность сделать операцию? Какой возраст читается оптимальным?
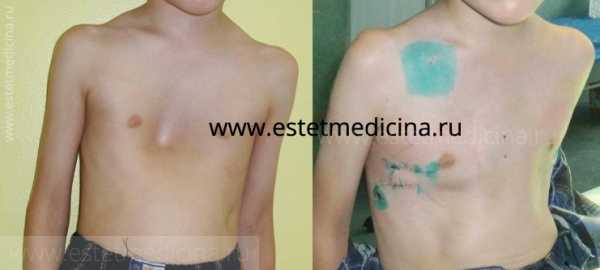
На фото воронкообразная грудная клетка у детей (впалая грудь, «грудь сапожника»)
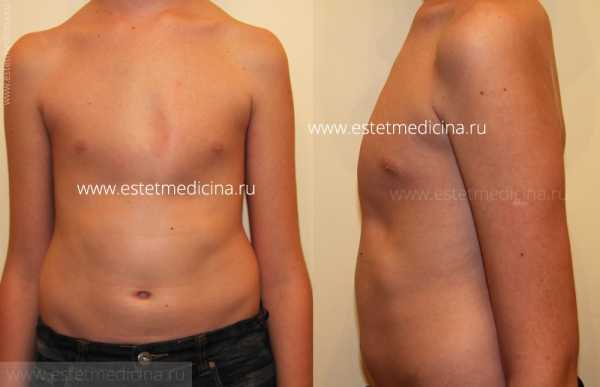
На фото килевидная грудная клетка у ребенка («птичья грудь», «куриная грудь»)
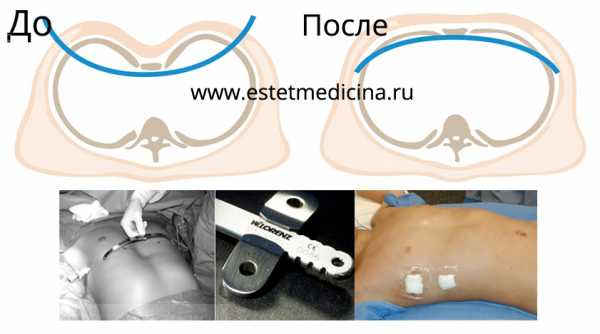
— Взгляды по поводу того, когда лучше оперировать ребенка, неоднократно менялись. Лет 30-40 назад принято было оперировать достаточно рано. Известные хирурги того времени говорили, что ребенка нужно оперировать как можно раньше, потому что это легче и для него, и для хирурга. В принципе, что легче для хирурга, не имеет значения, если он заинтересован в выздоровлении своего пациента, а вот то, что легче для ребенка, конечно, должно учитываться. В те годы операция делалась открытым способом с резекцией хрящей и ребер, сейчас она делается по методу Насса через небольшие разрезы. Однако проблема подхода «чем раньше, тем лучше» заключается в том, что после операции у ребенка нарушались ростковые зоны ребер, как следствие, возникало осложнение в виде торакальной дистрофии, когда ребра не развиваются. И сейчас я часто имею дело с пациентами, которым делали операцию в раннем возрасте и которые страдают от последствий столь ранней травматичной операции.
Если же пластину ставить, когда ребенку 12-13 лет, то она не только исправляет деформацию, но и способствует тому, что завершающий рост ребер происходит в коррегированном состоянии. На сегодняшний день большинство хирургов оптимальным возрастом для операции считают последний год перед пубертатом (половым созреванием). Для девочек это 12-13 лет, для мальчиков – 13-14 лет. Когда ребенок маленький, то непонятно, будет ли прогрессировать деформация. Возможно, коррекция грудной клетки через несколько лет может не понадобиться в принципе. Поэтому задумывать об операции нужно не раньше 10-12 лет. С другой стороны, если уже в раннем возрасте деформация значительная – ждать не нужно и надо исправлять деформацию сразу.
Консервативное лечение
Что касается, килевидной деформации, то в период роста ее можно устранить безоперационным путем — с помощью ортезов с дозированной нагрузкой, а лучше с помощью динамической компрессионной системы по Ферре. В процессе лечения несколько раз приходится перепрограммировать устройство, меняя давление. Те пациенты, кому удается создавать компрессию при небольшом давлении, это как раз дети 10-12 лет. Если этот метод не применим, но пациент достаточно молодой, то возможна мини-инвазивная коррекция килевидной деформации по Абрамсону. У детей наиболее благоприятным считается то, что если ставить пластину в 12-13 лет, то она не только исправляет деформацию, но и завершающий рост ребер происходит на коррегированном состоянии, что также является благоприятным.

— Почему важно сделать операцию именно в последний год перед пубертатом?
— Дело в том, что именно в этот период у подростков начинается половое созревание, но окончательного роста нет. В этом возрасте кости еще мягкие и податливые, т.е. коррекция сама по себе несложная и дает хороший результат. А через 3 года, когда приходит время удалять пластину, рост уже заканчивается, и нет риска рецидива деформации. Для хирурга главное – не только исправить деформацию, но и сделать так, чтобы по прошествии времени ребенку не пришлось столкнуться с последствиями и повторной операцией. Именно поэтому операцию не нужно делать в раннем возрасте, нужно подождать несколько лет.
Не спешите с операцией!
— Если ли какие-то различия по устранению деформации грудной клетки, выбору оптимального возраста для операции у мальчиков и девочек?
— Девочкам имеет смысл делать операцию тогда, когда уже наметилась грудь и образовалась субмаммарная складочка. Операция делается через двухсантиметровые разрезы. Если есть субмаммарная складка, то операцию можно сделать так, чтобы разрезы совпали с ней. Это дает наилучший косметический эффект. Если же операция делается, когда девочке 10 лет, то нет гарантии, что разрез не попадет на формирующуюся грудь. У мальчиков этого нет, поэтому и выбор возраста проще, им можно сделать операцию в возрасте от 10-12 до 15-16 лет.
— Есть ли случаи, когда более ранние операции оправданы?
— Да, если имеет место воронкообразная деформация, которая очень выражена и грозит проблемами с функционированием внутренних органов, то операция оправдана в более раннем возрасте. Если же деформация незначительная, то имеет смысл подождать несколько лет, чтобы избавить ребенка от рецидива и проблем в будущем. В детском возрасте редко бывают психологические проблемы, связанные с деформацией.
— В нашей стране часто бывает, что пациентов отправляют к хирургам, ортопедам, которые ничем не могут помочь. К какому доктору обращаться родителям?
— Во всем мире проблемой деформации грудной клетки занимаются торакальные хирурги. Есть даже детские торакальные хирурги, которые занимаются хирургией детской грудной клетки. Обращение к ортопедам оправдано только в том случае, если деформация грудной клетки сочетается с ортопедическими проблемами, в частности, со сколиозом, плоскостопием и т.д. Здесь, конечно, важна консультация ортопеда. Если сколиоз выраженный, то лечение должно быть подчинено решению обоих проблем. Идеально, когда план лечения составляется совместно ортопедом и торакальным хирургом.
— Операции по устранения сколиоза и деформации грудной клетки проходят в одно время?
— Нет, между ними обязательно должен быть перерыв как минимум в полгода. Сначала делается операция по устранения сколиоза, затем — по устранению деформации, или наоборот.
— Вы сказали, что на Западе существуют детские торакальные хирурги. Методика исправления деформации отличается для взрослых и детей?
— Методика операции одинаковая, разница лишь в том, что операции у детей намного проще, чем у взрослых. Взрослым намного чаще приходится ставить 2 и даже 3 пластины, детям хватает одной. У взрослых болевой период после операции достаточно долгий, восстановление происходит намного сложнее. Кроме того, детям вставляют укороченные пластины, которые не влияют на ширину грудной клетки в процессе роста.
— Из какого материала выполнена пластина?
— Пластины выполнены из стали или из титана. Для детей они безвредны.
2-3 года ношение пластины
— Через сколько лет пластину можно удалить?
— Пластину придется удалять через 2-3 года. Известный корейский хирург Hyung Joo Park считает, что пластину можно удалить через 2 года. Однако традиционно удаляют через 3 года, чтобы дождаться окончания фазы роста.
— Есть ли необходимость наблюдаться у хирурга после операции?
— Безусловно. У детей есть рост, а значит, мы должны отслеживать, не влияет ли пластина на развитие грудной клетки. Через год делается томография с 3D-реконструкцией, чтобы определить, не влияет ли наличие пластины на ширину грудной клетки.
Это касается воронкообразной деформации. Развитие менее инвазивной коррекции деформации, в частности, операция по Нассу. Возникла идея инвазивных операций и идея о возрасте, оптимальном для операции, также пересматривалась. Применительно к операции по Нассу очень небольшое количество хирургов рассматривает возможность ранних операций.
— Как часто надо наблюдаться у хирурга, чтобы отслеживать подобные изменения?
— Раз в год, этого достаточно.
— Раз в год в течение всей жизни?
— Нет, после того, как пластина удалена, человека можно считать полностью здоровым.
— Рекомендации к периоду восстановления у взрослых и детей одинаковые?
— Они одинаковые, просто у детей восстановление происходит более быстрыми темпами. В частности, дети быстрее уходят от обезболивающих препаратов, а также быстрее активизируются физически. У детей и взрослых наблюдаются разные болевые реакции после операции. Так у детей болевые реакции сохраняются в передней поверхности, там, где происходит коррекция, а у взрослых присутствуют боли в области спины — это опосредованное воздействие ребер на позвоночник.
— Что бы Вы еще хотели пожелать родителям, которые столкнулись с проблемой деформации грудной клетки у детей?
— Нужно в первую очередь идти к торакальному хирургу. Не стоит стремиться сделать операцию ребенку в раннем возрасте, поскольку в дальнейшем это может привести к рецидиву и повторной операции. Ранняя операция возможна только в случае, если деформация явно выражена и пагубно влияет на работу легких и сердца. Если хирург советует Вам немедленную операцию, обязательно проконсультируйтесь с другим специалистом. К сожалению, многие хирурги целенаправленно запугивают родителей с целью склонить их к операции, даже в тех случаях, когда операция в принципе может быть не нужна. Главное помнить, что исправить деформацию можно без вреда для здоровья и развития организма ребенка в подростковом возрасте.
Дополнительная информация и заочная консультация — www.pectusexcavatum.ru
estetmedicina.ru
Деформации грудной клетки — лечение, симптомы, причины, диагностика
Деформации грудной клетки встречаются у 2% людей. Изменения (дефекты) в костных и хрящевых тканях снижают как опорную функцию грудной клетки, так и необходимый объем подвижности. Деформации грудной клетки (грудины и ребер) являются не только косметическим дефектом и вызывают не только психологические проблемы, но и довольно часто приводят к нарушению функции органов грудной клетки (сердечно-сосудистой системы и дыхательной системы).
Причины
Причины деформации грудной клетки могут быть как врожденными, так и приобретенными. Основные причины следующие:
В клинической практике чаще всего встречаются воронкообразная деформация грудной клетки и килевидная деформация.
Воронкообразная деформация грудной клетки (впалая грудь)
Воронкообразная деформация грудной клетки (впалая грудь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Этиология развития воронкообразной деформации
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет грудину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части грудины. Частое ассоциация воронкообразной деформации с другими заболеваниями опорно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани. Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Клинические проявления
Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором грудина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции грудины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к грудине. Если же, кроме того имеются дополнительно ассиметрии грудины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая грудь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая грудь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая грудь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной груди, которые обычно включает измерения расстояния от грудины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная грудь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области грудины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой грудью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к грудине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной грудью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.
Килевидная деформация
Килевидная деформация является второй наиболее распространенной врожденной деформацией грудной стенки. Pectus carinatum составляет примерно 7% всех деформаций передней грудной стенки. Она чаще встречается у мальчиков, чем у девочек (соотношение 4:1). Как правило, эта деформация имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Килевидная деформация представляет собой выпячивание грудной клетки и фактически представляет собой спектр деформаций, которые включают костохондральный хрящ и грудину. Изменения в костнохондральном хряще могут быть как односторонними, так и двухсторонними. Кроме того, выпирание грудины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию грудины с депрессией с одной стороны и выпиранием с другой стороны.
Этиология
Патогенез килевидной деформации, также как и воронкообразной деформации не ясен. Высказывалось предположение, что это результат избыточного разрастания ребер или остеохондральных хрящей. Существует определенная генетическая детерминированность килевидной деформации. Так в 26% случаев отмечено наличие семейного анамнеза этой формы деформации. Кроме того в 15 % случаев килевидная деформация сочетается со сколиозом, врожденными пороками сердца, синдромом Марфана или другими заболеваниями соединительной ткани.
Клинические проявления
Килевидную деформацию можно разделить на 3 различных типа деформаций.
- Тип 1. Xарактеризуется симметричным выступом грудины и реберных хрящей. При этом типе деформации грудины мечевидный отросток смещены вниз
- Тип 2. Корпорокостальный тип, при этом типе деформации происходит смещение грудины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер.
- Тип 3. Костальный тип. При этом типе деформации задействованы в основном реберные хрящи, которые выгибаются вперед. Искривления грудины, как правило, не значительны.
Симптомы при килевидной деформации чаще встречаются у подростков и могут быть в виде сильной одышки, возникающей при минимальной нагрузке, снижение выносливости и появление астмы. Происходит это вследствие того, что экскурсия стенки грудной клетки ограничена из-за фиксированного переднезаднего диаметра грудной клетки, что приводит к увеличению остаточного объема, тахипноэ, и компенсационной диафрагмальной экскурсии.
Синдром Поланда
Синдром Поланда назван в честь Альберта Поланда, который впервые описал этот вид деформации грудной клетки в результате наблюдений в школе и относится к спектру заболеваний, которые связаны с недоразвитием грудной стенки. Этот синдром включает аномалии развития большой грудной, малой грудной мышц, передней зубчатой мышцы, ребер, и мягких тканей. Кроме того, может наблюдаться деформация руки и кисти.
Заболеваемость синдромом Поланда составляет примерно 1 случай на 32 000 родившихся детей. Этот синдром в 3 раза чаще встречается у мальчиков, чем у девочек, и у 75% пациентов поражается правая сторона. Существует несколько теорий относительно этиологии этого синдрома, которые включают в себя аномальную миграцию эмбриональной ткани, гипоплазию подключичной артерии или внутриутробной травмы. Тем не менее, ни одна из этих теорий не доказало свою состоятельность. Синдром Поланда редко ассоциирован с другими заболеваниями. У некоторых пациентов с синдромом Поланда встречается лейкемия. Существует определенная ассоциация этого синдрома с синдромом Мебиуса (односторонний или двусторонний паралич лицевого нерва, отводящего глазного нерва).
Симптомы синдрома Поланда зависят от степени дефекта и в большинстве случаев это косметические жалобы. У пациентов с наличием значительных костными дефектов, могут быть выбухания легкого, особенно при кашле или плаче. У некоторых пациентов возможны функциональные нарушения и дыхательные нарушения. Легкие сами по себе не страдают при этом синдроме. У пациентов со значительными дефектами мышечной и мягких тканей могут стать очевидными снижение толерантности к физическим нагрузкам.
Синдром Жена
Синдром Жена или прогрессирующая дистрофия грудной клетки, которая обусловлена внутриутробным нарушением роста грудной клетки и гипоплазией легких. Этот синдром был впервые описан в 1954 году Женом у новорожденных. И хотя в большинстве случаев такие пациенты не выживают, но в некоторых случаях оперативные методы лечения позволяют таким пациентам жить. Синдром Жена наследуется по аутосомно-рецессивному типу и не было отмечено наличие ассоциации с другими хромосомными нарушениями.
Дефекты грудины
Дефекты грудины можно разделить на 4 типа и все являются редкими: грудная эктопия сердца, шейная эктопия сердца, торакоабдоминальная эктопия сердца и расщепление грудины. Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Шейная эктопия сердца отличается от грудной только локализацией аномального расположения сердца. Как правило, такие пациенты не имеют шансов на выживаемость. У пациентов с торакоабдоминальной эктопией сердце расположены книзу грудины. Сердце покрыто мембраной или тонкой кожи. Смещение сердца вниз является результатом полулунного дефекта перикарда и дефекта диафрагмы. Нередко также бывают дефекты брюшной стенки.
Расщелина грудины является наименее серьезной из 4 аномалий, потому что сердце почти закрыто и находится в нормальном положении. Поверх сердца имеется частичное или полное расщепление грудины, причем частичное разделение встречается чаще, чем полное расщепление. Ассоциации с пороками сердца при этой аномалии встречаются достаточно редко. У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
Диагностика
Диагностика деформаций грудной клетки, как правило, не представляет больших трудностей. На первом плане из инструментальных методов исследования стоит рентгенография, которая позволяет оценить как форму деформации, так и ее степень. КТ грудной клетки позволяет определить не только костные дефекты и степень деформации грудины, но и наличие смещения средостения, сердца, наличие сдавления легкого. МРТ позволяет получить более расширенную информацию, как о состоянии костных тканей, так и мягких тканей и, кроме того, не обладает ионизирующей радиацией.
Функциональные исследования деятельности сердца и легких, такие как ЭКГ, ЭХО- кардиография, спирография позволяют оценить наличие функциональных нарушений и динамику изменений после оперативного вмешательства.
Лабораторные методы исследования назначаются в случае необходимости дифференциации с другими возможными состояниями.
Лечение
Тактика лечения при деформациях грудной клетки определяется степенью деформации и наличия нарушения функций органов дыхания и сердца. При небольшой деформации при воронкообразной грудной клетке или килевидной деформации возможно консервативное лечение – ЛФК, массаж, физиотерапия, дыхательная гимнастика, плавание, применение корсетов. Консервативное лечение не в состоянии исправить деформацию, но позволяет приостановить прогрессирование деформации и сохранить функциональность органов грудной клетки.
При деформации средней и тяжелой степени только оперативное лечение может восстановить нормальную функцию органов грудной клетки.
www.dikul.net
Впалая воронкообразная грудная клетка у ребенка: причины деформации и лечение
Содержание статьи:
Воронкообразная грудь – это в большинстве случаев врожденное нарушение формирования костной и хрящевой ткани. Является генетической аномалией, передается по наследству. Оказывает влияние на работу внутренних органов. Успех устранения дефекта зависит от своевременной диагностики и выполнения всех предписаний врача.
Симптомы впалой грудной клетки

После второго месяца жизни впалая грудь мешает ребенку дышать — возможны частые ОРЗ
Заболевание проявляется западанием грудины и передних отделов ребер. У грудничков деформация может выражаться небольшой впадиной. Единственный признак – «парадокс вдоха», когда происходит западение грудины и ребер во время плача или крика младенца. Порой родители не обращают на это внимание.
На втором месяце жизни вдавленная грудная клетка у ребенка приводит к выступанию ребер. При движении они давят на мышцы, и живот кажется большим. У некоторых малышей отмечается затрудненное дыхание. Ребенок дышит со свистом.
Если на протяжении полугода воронкообразная деформация грудной клетки у детей прогрессирует, нарушается работа внутренних органов, особенно сердца и легких. Такие дети часто болеют респираторными заболеваниями, с переходом в хроническую пневмонию.
До трехлетнего возраста симптомы у ребенка слабо выражены. Дети от 7 до 12 лет испытывают затрудненное дыхание при физических нагрузках, переутомление и незначительные боли в грудине. В 20% случаев встречается боковое искривление позвоночника.
Окончательно формируется впалая грудная клетка у подростка. Такие дети физически слабо развиты. Зачастую у них нарушена осанка, усилен грудной кифоз. Характерная фигура – низкие плечи, выпуклый живот, воронкообразная ямка в области грудной клетки. Возникают проблемы с пищеварением и аппетитом. Они имеют дефицит веса и выглядят моложе своих сверстников. Формируются психологические комплексы.
Килевидная деформация в детском возрасте наблюдается реже. Грудина выступает вперед, приобретает форму бочонка, ребра располагаются горизонтально, межреберные промежутки расширены.
Причины деформации

Впалая грудная клетка может быть результатом неправильного положения в матке при многоплодной беременности
Основные причины впалой грудной клетки у ребенка – неравномерная закладка и развитие костно-хрящевой ткани. Врожденная деформация бывает следствием неудачного расположения ребенка в матке, главным образом при многоплодной беременности или маловодии.
Воронкообразная деформация грудной клетки (ВДГК) у крупного плода может появиться во время беременности или после рождения как родовая травма. Пояснение такого повреждения – последствия затяжных тяжелых родов.
Воронковидный дефект бывает приобретенным. Впадать грудная клетка может по следующим причинам:
- рахит;
- травма;
- остеомиелит;
- остеопороз;
- туберкулез;
- опухолевые процессы.
Вогнутая грудина может быть результатом перенесенного в младенческом возрасте рахита. Недостаток витамина D влияет на форму реберных хрящей. В результате грудь приобретает воронкообразную форму. Также нарушения бывают из-за быстрого роста и нарушения структуры костей.
Методы диагностики
Воронкообразная грудная клетка 3 степени с нарушением функций органов
Заболевание встречается у мальчиков в три раза чаще, чем у девочек. Врожденная воронкообразная грудь или грудь сапожника имеет код по МКБ-10 Q67.7. Патологию условно разделяют на три степени.
- Легкая форма характеризуется небольшой воронкой не более 2 см, сердце не смещается.
- Впадина углубляется до 4, сердце смещается в сторону на 2–3 см.
- Опасная степень деформации отличается глубиной более 4 см и нарушением функций органов.
Для полноценного обследования и лечебной коррекции понадобится консультация ортопеда-травматолога, пульмонолога и кардиолога.
Обычно изменения заметны уже при осмотре. Чтобы определить степень нарушений, размер впадины и выявить прогрессирующие заболевания сердца, сосудов, дыхательной системы, проводят полный комплекс диагностических мероприятий.
- Сбор жалоб и анамнеза пациента.
- Осмотр больного.
- Клинический анализ крови и мочи.
- Биохимические исследования крови.
- Спирометрия.
- Рентгенография в двух проекциях.
- Электрокардиография.
Для определения характера и степени нарушений применяют торакометрию с учетом индексов и других показателей параметров грудной клетки. В сложных случаях пациенту поводят УЗ исследования сердца и сосудов, компьютерную или магнитно-резонансную томографию.
Лечение воронкообразной ГК
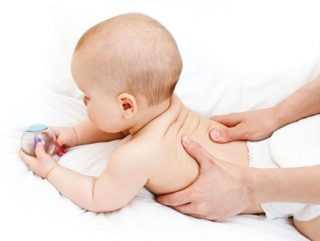
ЛФК начинают проводить при воронкообразной грудной клетке с грудного возраста
Чем меньше ребенок, тем менее заметна деформация. У новорожденных грудная клетка в основном состоит из хрящиков. Доктор Комаровский, говоря о лечении воронкообразной грудной клетки у ребенка, призывает родителей не паниковать. У большей части детей этот симптом пропадает в первый месяц жизни. Если этого не происходит, нужно исправлять патологию, пока скелет еще не сформирован.
Зарядка направлена на укрепление мышц и правильное формирование скелета. Для самых маленьких рекомендованы следующие упражнения.
- Движение ручками вверх, вниз, сгибание и разгибание в плечевых и локтевых суставах.
- Ребенка выкладывают на живот, стимулируя ползание.
- Выполняют перевороты со спины на живот, поочередно через правый и левый бок.
При впалой грудной клетке полезны занятия на гимнастическом мяче. Малыша кладут на мяч с поддержкой и качают на животе и спинке. После 8 месяцев можно выполнять наклоны за игрушкой, а также динамические упражнения. Делать массаж и гимнастику мама может дома самостоятельно. Предварительно нужно посоветоваться со специалистом и ознакомиться с приемами и техникой выполнения процедур.
У старших детей деформацию первой стадии можно лечить консервативным способом. ЛФК и регулярный массаж способствует расслаблению мышц, улучшает кровообращение на проблемном участке.
Пациента обучают гимнастике с форсированным выдохом, что способствует увеличению экскурсии грудной клетки и емкости легких. Подобное действие оказывают занятия плаванием с задержкой вдоха.
Простые упражнения, направленные на укрепление мышечного корсета, ребенок сможет выполнить сам.
- Сидя, упираясь руками в пол, развести ноги в стороны. Поднимать таз, прогибая при этом корпус.
- Лежа на спине подтянуть ногу и прижать колено к туловищу, затем выпрямить ее вверх и вернуться в исходное положение.
- Выполнять движения, имитируя езду на велосипеде.
- Лежа на животе заносить руки через стороны вперед, одновременно сводить и разводить ноги.
- Исходное положение то же, приподнимать вверх руки с гимнастической палкой, заводя их за спину.
Комплекс необходимо сочетать с принципами правильного дыхания. Выдох следует делать при выполнении усилия, когда мышцы максимально напряжены. Вдох во время расслабления, возвращаясь в исходное положение. Комплекс делают в медленном темпе, повторяя движения до 8–10 раз.
Для наращивания мышц тренировки делают с гантелями или другими тяжелыми предметами. Можно применить обычные пластиковые бутылки с водой. Начинать лучше с объема в пол-литра, постепенно увеличивая нагрузки. Ребята подростковой возрастной группы могут работать на тренажерах.
Заниматься физкультурой и лечебной гимнастикой можно при незначительной деформации, с разрешения и под контролем специалиста.
Оперативная коррекция
При тяжелых формах патологии показано хирургическое лечение
Если у ребенка выявлена тяжелая форма деформации, консервативное лечение не будет эффективным. Чтобы создать условия для полноценной работы внутренних органонов, понадобится операционное вмешательство. Оптимальный период для этого 4–6 лет, чтобы при росте ребенка обеспечить условия для правильного формирования грудной клетки. Иногда операция проводится для устранения косметического дефекта.
Существуют десятки методов оперативного вмешательства. Цель при радикальной хирургии – увеличение объема грудной клетки. Деформированные части кости удаляются, оставшиеся части закрепляют в нужном положении. Для этого используют спицы, пластины, аутотрансплантаты. Такая операция проводится при 3 стадии деформации, и 2 стадии с декомпенсацией и субкомпенсацией.
Паллиативный метод – маскировка дефекта без изменения размеров грудной клетки. Силиконовые протезы вшивают под фасции мышц. Такой метод используют при первой и неосложненной второй степени деформации. Операцию делают людям, у которых закончился рост костной системы. У детей имплантаты устанавливают на 2–3 года, затем их удаляют.
Грудная клетка поддерживает и защищает внутренние жизненно важные органы. Заболевания костно-мышечного аппарата ведет к серьезным проблемам со здоровьем. О любых изменениях грудной клетки следует сообщить педиатру. Своевременно выявленное нарушение быстрее исправляется.
nogostop.ru
Деформации грудной клетки у детей
Деформации грудной клетки у детейДеформации грудной клетки у детей – врожденное или рано приобретенное искривление грудины и сочленяющихся с ней ребер. Деформации грудной клетки у детей проявляются видимым косметическим дефектом, нарушениями со стороны деятельности дыхательной и сердечно-сосудистой систем (одышкой, частыми респираторными заболеваниями, быстрой утомляемостью). Диагностика деформации грудной клетки у детей предполагает проведение торакометрии, рентгенографии (КТ, МРТ) органов грудной клетки, позвоночника, грудины, ребер; функциональных исследований (ФВД, ЭхоКГ, ЭКГ). Лечение деформации грудной клетки у детей может быть консервативным (ЛФК, массаж, ношение наружного корсета) или хирургическим.
Деформации грудной клетки у детей
Деформации грудной клетки у детейДеформации грудной клетки у детей – патологическое изменение формы, объема, размеров грудной клетки, приводящее к уменьшению грудино-позвоночного расстояния и нарушению положения внутренних органов. Деформации грудной клетки встречаются у 14% населения; при этом у детей (преимущественно у мальчиков) врожденные аномалии диагностируются с частотой 0,6-2,3%. Деформации грудной клетки у детей представляют собой косметический дефект, могут вызывать функциональные проблемы со стороны дыхания и сердечной деятельности, причинять психологический дискомфорт ребенку. Эти обстоятельства неблагоприятно сказываются на гармоничном развитии детей и их социальной адаптации. Проблема деформаций грудной клетки у детей является актуальной для торакальной хирургии, детской травматологии и ортопедии, детской кардиологии, детской психологии.
Причины деформаций грудной клетки у детей
По времени развития и воздействующим причинным факторам различают врожденные и приобретенные деформации грудной клетки у детей. Врожденные деформации могут быть обусловлены генетическими причинами или возникать в результате нарушения развития скелета (грудины, ребер, позвоночника, лопаток) во внутриутробном периоде.
Наследственные деформации грудной клетки в определенных семьях возникают у детей в 20-65% случаев. В настоящее время известно множество синдромов, одним из компонентов которых служат пороки грудино-реберного комплекса. Наиболее распространенным среди них является синдром Марфана, характеризующийся астеническим телосложением, арахнодактилией, воронкообразной и килевидной деформацией грудной клетки, расслаивающейся аневризмой аорты, подвывихом и вывихом хрусталиков, биохимиче
mukpomup.ru
