Норма экг у детей – Расшифровка экг у детей норма и нарушения
Детальная расшифровка и нормы ЭКГ в таблицах у взрослых и детей
Патология сердечно-сосудистой системы – одна из наиболее распространенных проблем, которой подвержены люди всех возрастов. Своевременное лечение и диагностика работы системы кровообращения может существенно снизить риск развития опасных заболеваний.
На сегодняшний день самым эффективным и легкодоступным методом исследования работы сердца является электрокардиограмма.
Основные правила
При изучении результатов обследования пациента, врачи обращают внимание на такие составляющие ЭКГ, как:
- Зубцы;
- Интервалы;
- Сегменты.
Оценивается не только их наличие или отсутствие, но и высота, продолжительность, расположение, направление и последовательность.
Существуют строгие параметры нормы для каждой линии на ленте ЭКГ,
Анализ кардиограммы
Вся совокупность линий ЭКГ исследуется и измеряется математически, после чего врач может определить некоторые параметры работы сердечной мышцы и её проводящей системы: ритм сердца, частоту сердечных сокращений, водитель ритма, проводимость, электрическую ось сердца.
На сегодняшний день все эти показатели исследуют высокоточные электрокардиографы.
Синусовый ритм сердца
 Это параметр, отражающий ритмичность сердечных сокращений, возникающих под влиянием синусового узла (в норме). Он показывает слаженность работы всех отделов сердца, последовательность процессов напряжения и расслабления сердечной мышцы.
Это параметр, отражающий ритмичность сердечных сокращений, возникающих под влиянием синусового узла (в норме). Он показывает слаженность работы всех отделов сердца, последовательность процессов напряжения и расслабления сердечной мышцы.
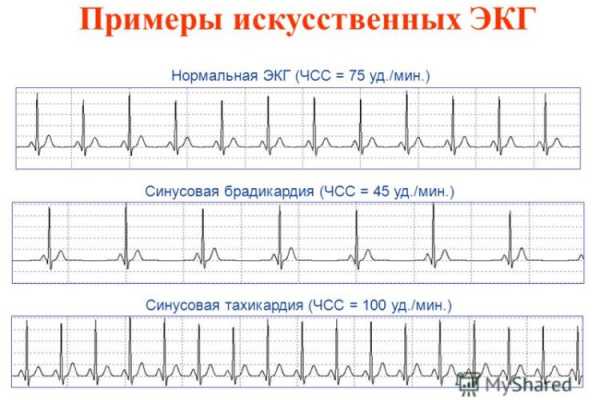
Ритм очень легко определить по самым высоким зубцам R: если расстояние между ними одинаковое на протяжении всей записи или отклоняется не более чем на 10%, значит пациент не страдает аритмией.
ЧСС
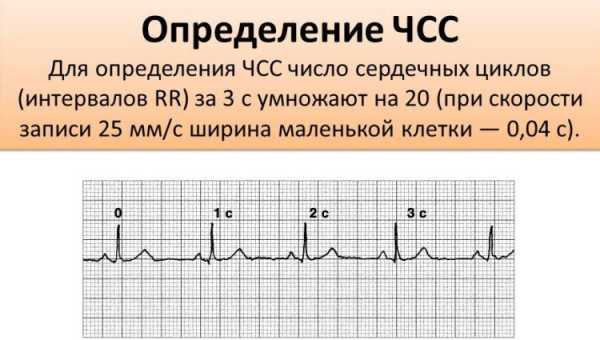
Количество ударов в минуту можно определить не только считая пульс, но и по ЭКГ. Для этого необходимо знать скорость, с которой проводилась запись ЭКГ (обычно это 25, 50 или 100мм/с), а также расстояние между самыми высокими зубцами (от одной вершины к другой).
Умножая продолжительность записи одного мм на длину отрезка R-R, можно получить ЧСС. В норме его показатели колеблются от 60 до 80 ударов в минуту.
Источник возбуждения
Автономная нервная система сердца устроена таким образом, что процесс сокращения зависит от скопления нервных клеток в одной из зон сердца. В норме это синусовый узел, импульсы от которого расходятся по всей нервной системе сердца.
В некоторых случаях роль водителя ритма могут брать на себя другие узлы (предсердный, желудочковый, атриовентрикулярный). Определить это можно, исследуя зубец P — малозаметный, находящийся чуть выше изолинии.
Что такое постмиокардический кардиосклероз и чем он опасен? Есть ли возможность вылечить его быстро и эффективно? Нет ли вас в группе риска? Выясните все!
Причины развития кардиосклероза сердца и основные факторы риска подробно рассмотрены в нашей следующей статье.
Детальную и исчерпывающую информацию о симптомах кардиосклероза сердца вы можете прочесть здесь.
Проводимость
Это критерий, показывающий процесс передачи импульса. В норме импульсы передаются последовательно от одного водителя ритма к другому, не меняя порядок.
Электрическая ось
Показатель, основанный на процессе возбуждения желудочков. Математический анализ зубцов Q, R, S в I и III отведениях позволяет рассчитать некий результирующий вектор их возбуждения. Это необходимо для установления функционирования ветвей пучка Гиса.
Полученный угол наклона оси сердца оценивается по величине: 50-70° норма, 70-90° отклонение вправо, 50-0° отклонение влево.
В тех случаях, когда наблюдается наклон более чем на 90° или более чем -30°, имеет место быть серьёзное нарушение в работе пучка Гиса.
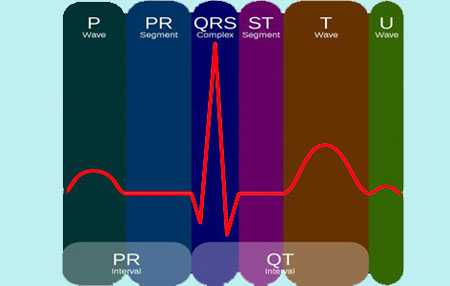
Зубцы, сегменты и интервалы
Зубцы – участки ЭКГ, лежащие выше изолинии, их значение таково:
- P – отражает процессы сокращения и расслабления предсердий.
- Q, S – отражают процессы возбуждения межжелудочковой перегородки.
- R – процесс возбуждения желудочков.
- T – процесс расслабления желудочков.
Интервалы – участки ЭКГ, лежащие на изолинии.
- PQ – отражает время распространения импульса от предсердий до желудочков.
Сегменты – участки ЭКГ, включающие в себя интервал и зубец.
- QRST – длительность сокращения желудочков.
- ST – время полного возбуждения желудочков.
- TP – время электрической диастолы сердца.

Норма у мужчин и женщин
Расшифровка ЭКГ сердца и нормы показателей у взрослых представлены в этой таблице:
Здоровые детские результаты
Расшифровка результатов измерений ЭКГ у детей и их норма в этой таблице:

Опасные диагнозы
Какие опасные состояния можно определить по показаниям ЭКГ при расшифровке?
Экстрасистолия
Это явление характеризуется сбоем сердечного ритма. Человек ощущает временное увеличение частоты сокращений с последующей паузой. Связано с активацией других водителей ритма, посылающих наравне с синусовым узлом дополнительный залп импульсов, что и приводит к внеочередному сокращению.
Если экстрасистолы появляются не чаще 5 раз в час, то существенного вреда здоровью они нанести не могут.
Аритмия
Характеризуется изменением периодичности синусового ритма
В остальных случаях это может быть проявлением физической активности, изменением гормонального фона, результатом перенесенной лихорадки и не угрожает здоровью.
Брадикардия
Возникает при ослаблении синусового узла, неспособного генерировать импульсы с должной частотой, вследствие чего замедляется и ЧСС, вплоть до 30-45 ударов в минуту.
Брадикардия может быть и проявлением нормальной функции сердца, в случае, если ЭКГ записано в период сна.Тахикардия
Противоположное явление, характеризующееся увеличением ЧСС более 90 ударов в минуту. В некоторых случаях временная тахикардия возникает под действием сильных физических нагрузках и эмоциональных стрессах, а также в период болезней связанных с повышением температуры.
Нарушение проводимости
Помимо синусового узла, существуют и другие нижележащие водители ритма второго и третьего порядков. В норме они проводят импульсы от водителя ритма первого порядка. Но если их функции ослабевают, человек может ощущать слабость, головокружение, вызванные угнетением работы сердца.
Также возможно понижение артериального давления, т.к. желудочки будут сокращаться реже или аритмично.
Множество факторов могут привести к нарушениям в работе и самой сердечной мышцы. Развиваются опухоли, нарушается питание мышцы, сбои в процессах деполяризации. Большинство из этих патологий требуют серьёзного лечения.
Почему могут быть различия в показателях
В некоторых случаях, при проведении повторного анализа ЭКГ, выявляются отклонения от ранее полученных результатов. С чем это может быть связано?
- Разное время суток. Обычно ЭКГ рекомендуется делать утром или днём, когда организм ещё не успел подвергнуться влиянию стрессовых факторов.
- Нагрузки. Очень важно, что бы при записи ЭКГ пациент был спокоен. Выброс гормонов может увеличить ЧСС и исказить показатели. Кроме того, перед обследованием также не рекомендуется заниматься тяжёлым физическим трудом.
- Прием пищи. Процессы пищеварения влияют на кровообращение, а спиртные напитки, табак и кофеин могут отразиться на ЧСС и давлении.
- Электроды. Неправильное их наложение или случайное смещение могут серьёзно изменить показатели. Поэтому важно не двигаться во время записи и обезжиривать кожу в области наложения электродов (использование кремов и других средств для кожи перед обследованием крайне нежелательно).
- Фон. Иногда повлиять на работу электрокардиографа могут посторонние приборы.
Дополнительные методики обследования
Холтер
Метод долговременного изучения работы сердца, возможный благодаря переносному компактному магнитофону, который способен фиксировать результаты на магнитную пленку. Метод особенно хорош, когда необходимо исследовать периодически возникающие патологии, их частоту и время появления.
Беговая дорожка
В отличие от обычной ЭКГ, записывающейся в состоянии покоя, данный метод основывается на анализе результатов после физической нагрузки. Чаще всего это используется для оценки риска возможных патологий, не выявленных на стандартной ЭКГ, а также при назначении курса реабилитации пациентам, перенесшим инфаркт.
Фонокардиография
 Позволяет анализировать тоны и шумы сердца. Их продолжительность, периодичность и время возникновения соотносятся с фазами сердечной активности, что дает возможность оценить работу клапанов, риски развития эндо- и ревмокардита.
Позволяет анализировать тоны и шумы сердца. Их продолжительность, периодичность и время возникновения соотносятся с фазами сердечной активности, что дает возможность оценить работу клапанов, риски развития эндо- и ревмокардита.
Стандартная ЭКГ представляет собой графическое изображение работы всех отделов сердца. На ее точность могут повлиять множество факторов, поэтому следует соблюдать рекомендации врача.
Обследование выявляет большую часть патологий сердечно-сосудистой системы, однако для точного диагноза могут потребоваться дополнительные анализы.
Напоследок предлагаем посмотреть видео-курс по расшифровке «ЭКГ под силу каждому»:
oserdce.com
ЭКГ ребенка. Особенности (Педиатрия)
Особенности детской кардиограммы.
Предсердный комплекс (зубец Р). У детей, как и у взрослых, зубец Р небольшой величины (0,5-2,5 мм), с максимальной амплитудой в I, II стандартных отведениях. В большинстве отведений он положительный (I, II, aVF, V2-V6), в отведении aVR всегда отрицательный, в III, aVL, V1 отведениях может быть сглаженным, двухфазным или отрицательным. У детей допускается также слабоотрицательный зубец Р в отведении V2.
Наибольшие особенности зубца Р отмечаются у новорожденных детей, что объясняется повышенной электрической активностью предсердий в связи с условиями внутриутробного кровообращения и постнатальной его перестройкой. У новорожденных зубец Р в стандартных отведениях по сравнению с величиной зубца R относительно высокий (но по амплитуде не больше 2,5 мм), заостренный, иногда может иметь небольшую зазубрину на вершине как следствие неодновременного охвата возбуждением правого и левого предсердий (но не более 0,02-0,03 с). По мере роста ребенка амплитуда зубца Р несколько снижается. С возрастом также меняется соотношение величины зубцов Р и R в стандартных отведениях. У новорожденных оно составляет 1:3, 1:4. по мере нарастания амплитуды зубца R и снижения амплитуды зубца Р это соотношение к 1-2 годам уменьшается до 1:6, а после 2-х лет становится таким же, как и у взрослых, – 1:8; 1:10.
Чем меньше ребенок, тем меньше продолжительность зубца Р. Она увеличивается в среднем от 0,05 с у новорожденных до 0,09 с у старших детей и взрослых.
Особенности интервала PQ у детей. Продолжительность интервала PQ зависит от ЧСС (чем больше ЧСС, тем короче интервал PQ) и от возраста. По мере роста детей происходит заметное увеличение продолжительности интервала PQ: в среднем от 0,10 с (не больше 0,13 с) у новорожденных до 0,14 с (не больше 0,18 с) у подростков и 0,16 с (не больше 0,20 с) у взрослых.
Особенности комплекса QRS у детей. У детей время охвата возбуждением желудочков (интервал QRS) с возрастом увеличивается: в среднем от 0,045 с у новорожденных до 0,07-0,08 с у старших детей и взрослых (Таб. 3 приложения).
Зубец Q. У детей, как и у взрослых, регистрируется непостоянно, чаще во II, III, aVF, левых грудных (V4-V6) отведениях, реже в I и aVL отведениях. В отведении aVR определяется глубокий и широкий зубец Q типа Qr или комплекс QS. В правых грудных отведениях зубцы Q, как правило, не регистрируются. У детей раннего возраста зубец Q в I, II стандартных отведениях нередко отсутствует или слабо выражен, а у детей первых 3-х месяцев – ещё и в V5,V6. Таким образом, частота регистрации зубца Q в различных отведениях увеличивается с возрастом ребёнка.
По амплитуде зубцы Q в большинстве отведений небольшие (1-3 мм) и их величина мало меняется с возрастом ребенка, кроме двух отведений – III стандартного и aVR.
В III стандартном отведении во всех возрастных группах зубец Q в среднем также небольшой величины (2 мм), но может быть глубоким и доходить до 5 мм у новорожденных и грудных детей; в раннем и дошкольном возрасте – до 7-9 мм и только у школьников начинает уменьшаться, доходя максимально до 5 мм. Иногда и у здоровых взрослых регистрируется глубокий зубец Q в III стандартном отведении (до 4-7 мм). Во всех возрастных группах детей величина зубца Q в этом отведении может превышать величины зубца R.
В отведении aVR зубец Q имеет максимальную глубину, которая увеличивается с возрастом ребенка: от 1,5-2 мм у новорожденных до 5 мм в среднем (с максимумом 7-8 мм) у грудных детей и в раннем возрасте, до 7 мм в среднем (с максимумом 11 мм) у дошкольников и до 8 мм в среднем (с максимумом 14 мм) у школьников. По продолжительности зубец Q не должен превышать 0,02-0,03 с.
Зубец R. У детей так же, как и у взрослых, зубцы R обычно регистрируются во всех отведениях, только в aVR они могут быть небольшой величины или отсутствовать (иногда и в отведении V1). Отмечаются значительные колебания амплитуды зубцов R в различных отведениях от 1-2 мм до 15 мм, но допускается максимальная величина зубцов R в стандартных отведениях до 20 мм, а в грудных – до 25 мм. Амплитуда зубцов R в различных отведениях зависит от положения электрической оси сердца (важно оценивать соотношение величины зубцов R и S в разных отведениях), поэтому меняется у детей различных возрастных групп. Наименьшая величина зубцов R отмечается у новорожденных детей, особенно в усиленных однополюсных и грудных отведениях. Однако даже у новорожденных достаточно велика амплитуда зубца R в III стандартном отведении, так как электрическая ось сердца отклонена вправо. После 1-го месяца амплитуда зубца RIII уменьшается, величина зубцов R в остальных отведениях постепенно нарастает, особенно заметно во II и I стандартных и в левых (V4-V6) грудных отведениях, достигая максимума в школьном возрасте.
При нормальном положении электрической оси сердца во всех отведениях от конечностей (кроме aVR) регистрируются высокие зубцы R с максимумом RII. В грудных отведениях амплитуда зубцов R нарастает слева направо от V1 (зубец r) к V4 с максимумом RV4, далее несколько снижается, но зубцы R в левых грудных отведениях выше, чем в правых. В норме в отведении V1 зубец R может отсутствовать и тогда регистрируется комплекс типа QS. У детей редко допускается комплекс типа QS также в отведениях V2, V3.
У новорожденных детей допускается электрическая альтернация – колебания высоты зубцов R в одном и том же отведении. К вариантам возрастной нормы относится также дыхательная альтернация зубцов ЭКГ.
У детей на зубцах R (иногда S) нередко обнаруживаются утолщения, зазубрины, расщепления. Их наличие несущественно, если они выявляются лишь в одном отведении, в переходной зоне или на зубцах малого вольтажа. Степень их значимости увеличивается, если они располагаются близко у вершины зубцов, имеющих достаточно большую амплитуду, и выявляются в нескольких отведениях. В таких случаях говорят о нарушении распространения возбуждения по миокарду того или иного желудочка.
У детей часто встречается деформация комплекса QRS в виде букв «М» или «W» в III стандартном и V1 отведениях во всех возрастных группах, начиная с периода новорожденности. При этом длительность комплекса QRS не превышает возрастную норму. Расщепление комплекса QRS у здоровых детей в V1 обозначают как «синдром замедленного возбуждения правого наджелудочкового гребешка» или «неполная блокада правой ножки пучка Гиса». Происхождение этого феномена связывают с возбуждением гипертрофированного правого «наджелудочкового гребешка», расположенного в области лёгочного конуса правого желудочка, возбуждающегося последним. Также имеет значение положение сердца в грудной клетке и меняющаяся с возрастом электрическая активность правого и левого желудочков.
Интервал внутреннего отклонения (время активации правого и левого желудочков) у детей меняется следующим образом. Время активации левого желудочка (V6) нарастает от 0,025 с у новорожденных до 0,045 с у школьников, отражая опережающее нарастание массы левого желудочка. Время активации правого желудочка (V1) с возрастом ребенка практически не изменяется, составляя 0,02-0,03 с.
У детей раннего возраста происходит изменение локализации переходной зоны (грудное отведение, в котором регистрируются одинаковые по амплитуде зубцы R и S) в связи с изменением положения сердца в грудной клетке (повороты вокруг осей) и изменением электрической активности правого и левого желудочков. У новорожденных детей переходная зона находится в отведении V5, что характеризует доминирование электрической активности правого желудочка. В возрасте 1 месяца происходит смещение переходной зоны в отведения V3, V4, а после 1 года она локализуется там же, где и у старших детей и взрослых – в V3 с колебаниями V2-V4. Вместе с нарастанием амплитуды зубцов R и углублением зубцов S в соответствующих отведениях, и увеличением времени активации левого желудочка это отражает повышение электрической активности левого желудочка.
Зубец S. У детей так же, как и у взрослых, амплитуда зубцов S в различных отведениях колеблется в больших пределах: от отсутствия в немногих отведениях до 15-16 мм максимально в зависимости от положения электрической оси сердца. Амплитуда зубцов S меняется с возрастом ребенка. Наименьшую глубину зубцов S имеют новорожденные дети во всех отведениях (от 0 мм до 3 мм), кроме I стандартного, где зубец S достаточно глубокий (в среднем 7 мм, максимально до 13 мм). Это отражает отклонение электрической оси сердца вправо.
У детей старше 1-го месяца глубина зубца S в I стандартном отведении уменьшается и в дальнейшем во всех отведениях от конечностей (кроме aVR) регистрируются зубцы S небольшой амплитуды (от 0 мм до 4 мм) так же, как и у взрослых. У здоровых детей в I, II, III, aVL и aVF отведениях зубцы R обычно больше зубцов S.
По мере роста ребенка отмечается углубление зубцов S в грудных отведениях V1-V4 и в отведении aVR с достижением максимальной величины в старшем школьном возрасте. В левых грудных отведениях V5-V6, наоборот, амплитуда зубцов S уменьшается, нередко они вообще не регистрируются. В грудных отведениях глубина зубцов S уменьшается слева направо от V1 к V4, имея наибольшую глубину в отведениях V1 и V2.
Иногда у здоровых детей с астеническим телосложением, с так называемым «висячим сердцем», регистрируется S-тип ЭКГ. При этом зубцы S во всех стандартных (SI, SII, SIII) и в грудных отведениях равны или превышают зубцы R со сниженной амплитудой. Высказывается мнение, что это обусловлено поворотом сердца вокруг поперечной оси верхушкой кзади и вокруг продольной оси правым желудочком вперёд. При этом практически невозможно определить угол ?, поэтому его и не определяют. Если зубцы S неглубокие и нет смещения переходной зоны влево, то можно предполагать, что это вариант нормы. Чаще S-тип ЭКГ определяется при патологии.
К вариантам возрастной нормы относится «гребешковый синдром», уже упоминавшийся выше, т.е. замедленное возбуждение правого наджелудочкового гребешка – расширение и зазубренность на восходящем колене зубца S в отведении V1, иногда V2.
Особенности сегмента ST у детей. Так же, как и у взрослых, у детей сегмент ST должен быть изоэлектричен, но в нормальной ЭКГ сегмент ST полностью не совпадает с изоэлектрической линией. Строго горизонтальное направление сегмента ST во всех отведениях, кроме III, может рассматриваться как патология. Допускаются смещения сегмента ST вверх и вниз до 1 мм в отведениях от конечностей и до 1,5-2 мм – в грудных, особенно в правых. Эти смещения не означают патологии, если нет других изменений на ЭКГ. У новорожденных нередко сегмент ST не выражен и зубец S при выходе на изолинию сразу переходит в полого поднимающийся зубец Т.
Особенности зубца Т у детей. У старших детей, как и у взрослых, в большинстве отведений зубцы Т положительные (в I, II стандартных, aVF, V4-V6). В III стандартном и aVL отведениях зубцы Т могут быть сглаженными, двухфазными или отрицательными; в правых грудных отведениях (V1-V3) чаще отрицательные или сглаженные; в отведении aVR – всегда отрицательные.
Самые большие отличия зубцов Т отмечаются у новорожденных детей. У них в стандартных отведениях зубцы Т низкоамплитудны (от 0,5 мм до 1,5-2 мм) или сглажены. В ряде отведений, где зубцы Т у детей других возрастных групп и взрослых в норме положительны, у новорожденных они отрицательны и наоборот. Так, у новорожденных могут быть отрицательными зубцы Т в I, II стандартных, в усиленных однополюсных и в левых грудных отведениях; могут быть положительными в III стандартном и правых грудных отведениях. К 2-4 неделям жизни происходит инверсия зубцов Т, т.е. в I, II стандартных, aVF и левых грудных (кроме V4) отведениях они становятся положительными, в правых грудных и V4 – отрицательными, в III стандартном и aVL – могут быть сглаженными, двухфазными или отрицательными.
В последующие годы сохраняются отрицательные зубцы Т в отведении V4 до 5-11 лет, в отведении V3 – до 10-15 лет, в отведении V2 – до 12-16 лет, хотя в отведениях V1 и V2 отрицательные зубцы Т допускаются в ряде случаев и у здоровых взрослых.
После 1-го месяца жизни амплитуда зубцов Т постепенно увеличивается, составляя у детей раннего возраста от 1 до 5 мм в стандартных отведениях и от 1 до 8 мм – в грудных. У школьников величина зубцов Т доходит до уровня взрослых и колеблется от 1 до 7 мм в стандартных отведениях и от 1 до 12-15 мм – в грудных. Наибольшую величину имеет зубец Т в отведении V4, иногда в V3, а в отведениях V5, V6 его амплитуда снижается.
Особенности комплекса QRST у детей (электрическая систола). Анализ электрической систолы дает возможность оценить функциональное состояние миокарда. Для детей раннего возраста, особенно на 1-ом году жизни, характерна электрическая нестабильность миокарда, усугубляющаяся при любом патологическом процессе в организме ребенка, что находит отражение на ЭКГ. Можно выделить следующие особенности электрической систолы у детей, отражающие меняющиеся с возрастом электрофизиологические свойства миокарда.
§ Увеличение продолжительности интервала QT по мере роста ребенка от 0,24-0,27 с у новорожденных до 0,33-0,4 с у старших детей и взрослых (Таб. 4 приложения). Показатель отражает время, в течение которого желудочки находятся в электрически активном состоянии.
§ С возрастом меняется соотношение между длительностью электрической систолы и длительностью сердечного цикла, что отражает систолический показатель (СП). У новорожденных детей длительность электрической систолы занимает более половины (СП=55-60%) длительности сердечного цикла, а у старших детей и взрослых – 1/3 или чуть больше (37-44%), т.е. с возрастом СП уменьшается.
§ С возрастом изменяется соотношение продолжительности фаз электрической систолы: фазы возбуждения (от начала зубца Q до начала зубца Т) и фазы восстановления, т.е. быстрой реполяризации (продолжительность зубца Т). У новорожденных на восстановительные процессы в миокарде затрачивается времени больше, чем на фазу возбуждения. У детей раннего возраста эти фазы занимают приблизительно одинаковое время. У 2/3 дошкольников и большинства школьников так же, как и у взрослых, большее время затрачивается на фазу возбуждения.
§ Изменения электрической систолы у детей встречаются достаточно часто, особенно в раннем возрасте, отражая электрическую нестабильность миокарда, усугубляющуюся при любом патологическом процессе в организме ребёнка.
Подводя итоги, можно выделить следующие особенности детских ЭКГ.
1. Сердечный ритм более частый, отмечаются его лабильность и большие индивидуальные колебания показателей. С возрастом ребёнка происходит уменьшение ЧСС и стабилизация сердечного ритма.
2. Часто регистрируется синусовая аритмия.
3. Снижение вольтажа зубцов комплекса QRS в первые дни жизни с последующим увеличением их амплитуды.
4. Отклонение электрической оси сердца вправо у новорожденных детей с постепенным переходом к вертикальному положению в раннем возрасте, а в последующем – к нормограмме, но сохраняется большая частота вертикального положения даже у подростков и молодых людей.
5. Меньшая длительность интервалов, зубцов, комплексов ЭКГ как следствие более быстрого проведения возбуждения, с постепенным их увеличением с возрастом.
6. Наличие высоких заострённых зубцов Р у новорожденных и детей раннего возраста с последующим снижение их амплитуды.
7. Частота регистрации зубца Q в различных отведениях увеличивается с возрастом. Зубец Q наиболее выражен в aVF и, особенно, в III стандартном отведении, где он может быть глубоким, особенно в раннем и дошкольном возрасте, и превышать ? величины зубца R.
8. Нередко регистрируется деформация начального желудочкового комплекса QRS в виде букв W или М в III стандартном и V1 отведениях во всех возрастных периодах – синдром замедленного возбуждения правого наджелудочкового гребешка.
9. С возрастом меняется амплитуда зубцов R и S и их соотношение в разных отведениях, что отражает изменение положения сердца в грудной клетке и влияние других факторов.
10. Низкая амплитуда зубцов Т у новорожденных детей с последующим её повышением. Наличие отрицательных зубцов Т в правых грудных (V1-V3) и в V4 отведениях до школьного возраста.
11. С возрастом происходит нарастание времени активации левого желудочка (длительность интервала внутреннего отклонения в V6) и смещение переходной зоны от V5 у новорожденных детей к V3 (V2-V4) после 1 года жизни.
12. С возрастом увеличивается продолжительность электрической систолы, но уменьшается её продолжительность по отношению к продолжительности сердечного цикла (уменьшение СП), а также изменяется соотношение между фазами электрической систолы в сторону увеличения продолжительности фазы возбуждения.
Некоторые ЭКГ-изменения (синдромы) у практически здоровых детей можно отнести к вариантам возрастной нормы (транзиторные изменения). К ним относятся:
- умеренно выраженная синусовая тахи- или брадикардия;
- дыхательная (электрическая) альтернация зубцов ЭКГ, связанная со значительными экскурсиями диафрагмы;
- средний правопредсердный ритм;
- миграция водителя ритма между синусовым узлом и среднепредсердными центрами автоматизма у подростков;
- «гребешковый» синдром – замедленное возбуждение правого наджелудочкового гребешка – деформация комплекса QRS в III и V1 отведениях или зазубренность зубца S в отведениях V1 и/или V2.
www.feldsher.ru
Экг норма у детей таблица — Сердце — Сердце
Отличительные нормы детского ЭКГ и приоритетные показатели исследования
Нормы показателей ЭКГ у детей отличаются не только в сравнении со взрослыми, но и в разных возрастных периодах. Именно поэтому расшифровка должна быть сделана опытным специалистом именно в области детской кардиологии.
ЭКГ мониторирование у детей
В принципе у детей и беременных женщин нормальные показатели электрокардиограммы сердца — такие же, как у здоровых взрослых людей. Однако имеются определенные физиологические особенности.
Например, частота сердечных сокращений у детей выше, чем у взрослого человека. Нормальная ЧСС ребенка до 3–летнего возраста составляет 100 – 110 ударов в минуту, 3–5 лет – 90 – 100 ударов в минуту.
Затем постепенно частота сердечных сокращений уменьшается, и в подростковом возрасте сравнивается с таковой у взрослого человека – 60 – 90 ударов в минуту.
У беременных женщин возможно небольшое отклонение электрической оси сердца на поздних сроках гестации из-за сдавления растущей маткой. Кроме того, часто развивается синусовая тахикардия, то есть увеличение частоты сердечных сокращений до 110 – 120 ударов в минуту, что является функциональным состоянием, и проходит самостоятельно.
Увеличение частоты сердечных сокращений связано с большим объемом циркулирующей крови и увеличенной нагрузкой. Из-за увеличения нагрузки на сердце у беременных женщин может выявляться перегрузка различных отделов органа.
Эти явления не являются патологией — они связаны с беременностью, и пройдут самостоятельно после родов. .
При обследовании ребенка с помощью ЭКГ можно определить:
- повышенное давление в легочном или большом круге кровообращения;
- нарушения ритма сердца и проводимости;
- обменные нарушения в миокарде – недостаток калия, магния или кальция;
- силу сердечной мышцы;
- достаточность кровоснабжения органов;
- есть ли увеличение какого-либо отдела сердца;
- соответствие показателей возрастной норме и общее развитие организма.
Этот метод не травматичен, доступен в любом медицинском учреждении, не требует предварительной подготовки и не может нанести вред ребенку. Поэтому его можно проходить без ограничений в любом возрасте, начиная с периода новорожденности. Если анализировать ЭГК в динамике, то легко оценить результативность назначенного лечения.
Специальная подготовка к исследованию не требуется. Важно, чтобы ребенок был спокоен и не боялся врачей и медицинского персонала. Младенцев лучше приносить после еды или во время сна, когда они могут спокойно реагировать на окружающих. Детям постарше родители накануне должны объяснить в виде игры, что будет происходить во время снятия ЭКГ.
Перед посещением кабинета нужно продумать, как будет удобно раздеть ребенка для наложения электродов на грудную клетку и голеностопные, лучезапястные суставы.
Перед процедурой нужно минимум за час исключить подвижные игры и эмоциональное напряжение ребенка. После приема пищи должно пройти не менее 1,5 часа.
У маленьких детей используются специальные электроды, которые плотно укрепляются на коже, не повреждая ее. Для младенцев может быть установлен специальный пояс-манжета с зафиксированными датчиками.
После наложения электродов новорожденных пеленают, а детей более старшего возраста нужно уговорить не совершать активных движений и не разговаривать. Для того чтобы получить ценный в диагностическом плане материал, требуется зарегистрировать не менее 10 — 15 сердечных циклов, а при подозрении на нарушения ритма их может быть больше.
Поэтому желательно, чтобы вместе с маленьким ребенком все время рядом был один из родителей.
После проведения электрокардиографии на отсутствие заболеваний сердца указывают следующие показатели:
- частота сердечных сокращений – дети до 3 лет от 100 до 110 уд/мин, малыши 3-5 лет – 100 уд/мин, 6-8 лет – от 90 до 100 уд/мин, 9-12 лет – 70 – 85 уд/мин;
- сегмент QRS – от 0.06 до 0.1 с;
- зубец Р – не выше 0.1 с;
- РQ – в пределах 0.2 с;
- QТ – не более 0.4 с.
Важно! Показатели электрокардиограммы могут отличаться в зависимости от некоторых особенностей. На это может повлиять время суток, моральное состояние пациента, неправильное наложение электродов и другое.
Для получения подробной информации о функционировании сердечной мышцы в последнее время все чаще делают мониторирование ЭКГ. Диагностика выполняется с помощью специальных приборов, непрерывно записывающих показания ЭКГ. Способ применяется среди взрослых и детей.
Процесс проведения процедуры
Подготовка
Специальной подготовки не требуется. Обязательным условием является спокойное, умиротворенное состояние пациента.
Нельзя перед процедурой играть в шумные игры, возбуждать, нервировать малыша. Младенца желательно покормить и принести в кабинет спящим.
Деток постарше нужно заранее в игровой форме ознакомить с процессом исследования. Одежда должна легко сниматься, чтобы не пришлось в кабинете возиться с пуговками и завязками.
ЭКГ ребенку
Ребенка раздевают до пояса, оголяют ступни и кладут на кушетку. К его запястьям, лодыжкам, на грудную клетку прикрепляют небольшие датчики (9-12 шт.), которые считывают информацию, посылаемую ударами сердца. Импульсы, исходящие от них, передаются на монитор электрокардиографа и выводятся в виде графика на бумажной ленте. Весь процесс длится не более 10 минут.
Реабилитационный период
Реабилитационный период отсутствует, поскольку данное обследование полностью безопасное и простое в проведении.
Показания
Детское ЭКГ должно проводиться перед выпиской из роддома. Эта процедура обязательна из-за возможности появления на свет ребенка с пороками сердца.
Показания к данной процедуре весьма разнообразны.
Необходимость в проведении ЭКГ ребенку наступает при:
- приобретенных и врожденных пороках сердца;
- нарушении ритма сердечных сокращений или ощущении перебоев в работе сердца;
- тромбоэмболии легочной артерии;
- признаках гипертонической болезни;
- нарушении сердечного ритма;
- аномальных увеличениях (гипертрофии) сердечных отделов;
- наличии хронических ЛОР-заболеваний (тонзиллит, ангина и др.), наследственной предрасположенности к ним;
- других патологических состояниях.
Нельзя проводить исследование с нагрузкой (стресс-ЭКГ) во время острого течения болезни. Для обычного процесса противопоказаний нет.
Осложнения
Электрокардиографию детям часто делают перед выпиской из родильного дома. Процедуру проводят в связи с участившимися случаями врожденных сердечных пороков у детей. Медики рекомендуют сделать ЭКГ ребенку, если появились следующие признаки:
- шумы в сердце;
- головокружения, головные боли;
- случаи потери сознания;
- быстрая утомляемость;
- появление болевого синдрома в груди;
- частые инфекционные заболевания;
- развитие отечности конечностей.
Эти симптомы нередко говорят о нарушении работы сердечной мышцы или функционирования других внутренних органов. Для исключения возможных осложнений следует пройти медицинское обследование с помощью ЭКГ и других методов диагностики.
serdse.top
ЭКГ: расшифровка у детей, на что обращать внимание
Сейчас, наверное, каждый человек знает, что такое электрокардиография, более того, практически каждый человек сталкивался с необходимостью проведения такой диагностики. Такое обследование назначается даже в детском возрасте. ЭКГ: расшифровка у детей, существенно отличается от допустимых показателей для взрослых.
Процедура электрокардиографии проводится также как у взрослых, и вместе с тем показатели отличаются
Необходимость такого метода диагностики обусловлена тем, что с его помощью можно проследить электрическую активность сердца, и на основании полученных данных сделать вывод о состоянии пациента. Если говорить о проведении электрокардиографии для детей, то эта процедура необходима для того чтобы диагностировать детские заболевания сердца.
Важно! Иногда необходимость в проведении ЭКГ в детском возрасте может возникать, даже если пациент не ощущает никаких тревожных симптомов.
Принцип проведения электрокардиографии в любом возрасте одинаковый, то есть, диагностика проводится одинаковом способом. Но отличие заключается в параметрах кардиограммы, поскольку, начиная от рождения до подросткового возраста, в организме ребенка постоянно происходят физиологические и анатомические изменения. Именно поэтому расшифровка ЭКГ у детей происходит с учетом следующих показателей:
- регулярность и частота сердечных сокращений;
- степень проводимости электрического импульса;
- параметры сегментов RS-T и Q-T;
- нахождение оси;
- параметры зубчиков QRSТ;
- параметры Р в интервале P-Q.
Показатели ЭКГ у здорового ребенка
Если рассматривать нормы электрокардиограммы, которые допустимы у детей, то они весьма неоднозначны. К примеру, модуль максимального отклонения Р остается неизменным, но во втором отведении может прослеживаться повышение значения на >0,025 милливольт и такая ситуация считается отклонением от нормы.
Если говорить о кардиограмме новорожденного, то в этой ситуации может прослеживаться удвоение амплитуды Q. До трех лет этот показатель будет постоянно увеличиваться пока не достигнет своего максимума. Только после трех лет он начнет уменьшаться и приобретать нормальные показатели. Учитывая все вышеперечисленное, можно сделать вывод, что до 3 лет нормальным для детей показателем Q считается значение 0,6-0,8 милливольт.
В первый месяц жизни у детей может присаживаться увеличение правого желудочка, но этот показатель стабилизируется в течение нескольких месяцев. Что касается оси QRS у грудничков, то она может иметь показатель 60-160 градусов, но она постепенно меняется и может достигать отметки 65-70 градусов. Помимо всего вышеперечисленного, расшифровка ЭКГ у детей должна иметь следующие показатели:
- колебание рубца R в левом отведении должно увеличиваться, а в правом уменьшаться;
- в отведении V1 показатель соотношения S/R должен превышать единицу;
- ось зубца Т в отведении V1 в первые дни жизни может быть положительной, после чего постепенно меняется;
- в отведениях V2 и V3 зубец Т может оставаться положительным до пяти лет;
- наличие зубчика Т в отведениях V5 и V6 считается нормальным в любом возрасте.
Наиболее распространенные отклонения от нормы
Признаком патологического отклонения у детей может считаться прерванный синусовый ритм. При обнаружении такой патологии важно обратить внимание на диапазон колебаний ритма сердца, а также проследить связь с другими признаками. Очень часто в детском возрасте могут наблюдаться изменения ритма сердца, но далеко не всегда это является признаком какого-либо заболевания.
Практически у каждого малыша может наблюдаться изменение интервала Р-Р, иногда это может свидетельствовать о том, что рабочий сердечный ритм нерегулярен. Если есть подозрение на синусовую аритмию, тогда необходимо проследить фазы дыхания, то есть, на вдохе ритм должен ускоряться, а на выходе замедляться.
Интересно! У большинства новорожденных младенцев наблюдается внезапное удлинение интервала Р-Р и с возрастом такие случаи становятся более редкими.
ЭКГ расшифровка у детей: особенности
Важно отметить, что некоторые показатели ЭКГ у детей вне нормы могут быть доброкачественными и не свидетельствовать о наличии патологии. К примеру, очень часто при расшифровке детской электрокардиограммы могут обнаруживаться утолщения, зазубрины и расщепления на зубчиках R. Такие явления могут иметь разную степень значимости, и для того чтобы определиться с этим, нужно обращать внимание на их расположение и возраст пациента.
В некоторых случаях вышеперечисленные отклонения могут считаться допустимыми, и влияет на это, в первую очередь, возраст пациента. В некоторых случаях для детей нормальными могут быть такие явления, как брадикардия, тахикардия и электрическая альтернация зубцов. Замедление возбуждения наджелудочкового правостороннего гребешка и предсердного правостороннего ритма, также в некотором возрасте считается нормой.
Показания к проведению детской электрокардиографии
Как уже было отмечено, в большинстве случаев нарушения работы сердца в детском возрасте считаются допустимыми, так как до достижения подросткового возраста в организме ребенка постоянно происходят анатомические изменения. Но это не значит, что нужно игнорировать все симптомы и тревожные признаки, поскольку для того чтобы убедиться в их безопасности, нужно обязательно пройти диагностику.
Показаниями к исследованию работы сердца у ребенка могут быть любые отклонения
Есть целый ряд признаков, появление которых может стать причиной для беспокойства и поводом для проведения электрокардиографии. Итак, к основным факторам, которые могут стать причиной обращения к специалисту, можно отнести:
- Хрипы и шумы в области сердца.
- Перенесение тяжелых инфекционных заболеваний.
- Патологические отклонения в работе внутренних органов.
- Наследственная предрасположенность.
- Сильная одышка, даже при незначительных нагрузках.
- Аритмия и гипертония.
Помимо всего вышеперечисленного, пройти обследование на электрокардиографе обязательно необходимо перед, или после хирургического вмешательства.
sosudiveny.ru
ЭКГ: норма, расшифровка показателей и результатов исследования
Расшифровка ЭКГ – дело знающего врача. При этом методе функциональной диагностики оценивается:
- сердечный ритм — состояние генераторов электрических импульсов и состояние проводящей эти импульсы системы сердца
- состояние самой мышцы сердца (миокарда), наличие или отсутствие ее воспалений, повреждений, утолщений, кислородного голодания, электролитного дисбаланса
Однако, современные пациенты нередко имеют доступ к своим медицинским документам, в частности, к пленкам электрокардиографии, на которых пишутся врачебные заключения. Своим многообразием данные записи могут довести до панического расстройства даже самого уравновешенного, но неосведомленного человека. Ведь зачастую пациенту доподлинно неизвестно, насколько опасно для жизни и здоровья то, что написано на обороте ЭКГ-пленки рукой функционального диагноста, а до приема у терапевта или кардиолога еще несколько дней.
Чтобы снизить накал страстей, сразу предупредим читателей, что ни с одним серьезным диагнозом (инфаркт миокарда, острые нарушения ритма) функциональный диагност пациента из кабинета не выпустит, а, как минимум, отправит его на консультацию к коллеге-специалисту тут же. Об остальных “тайнах Полишинеля” в данной статье. При всех неясных случаях патологических изменений на ЭКГ назначается ЭКГ-контроль, суточное мониторирование (Холтер), ЭХО кардиоскопия (УЗИ сердца) и нагрузочные тесты (тредмил, велоэргометрия).
Цифры и латинские буквы в расшифровке ЭКГ
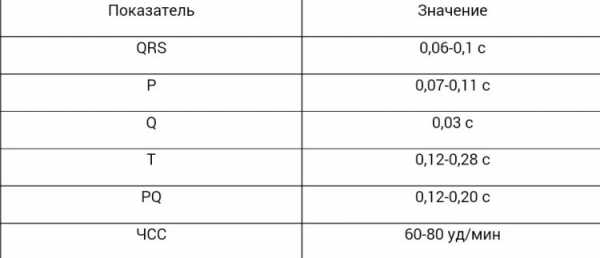
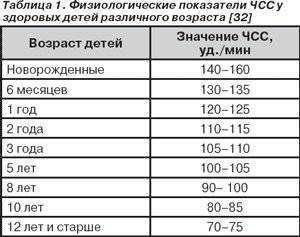
 При описании ЭКГ, как правило, указывают частоту сердечных сокращений (ЧСС). Норма от 60 до 90 (для взрослых), для детей (см. табл.)
При описании ЭКГ, как правило, указывают частоту сердечных сокращений (ЧСС). Норма от 60 до 90 (для взрослых), для детей (см. табл.)- Далее указываются различные интервалы и зубцы с латинскими обозначениями. (ЭКГ с расшифровкой см. рис)
PQ- (0,12-0,2с) – время атриовентрикулярной проводимости. Чаще всего удлиняется на фоне AV-блокад. Укорачивается при синдромах CLC и WPW.
P – (0,1с) высота 0,25-2,5 мм описывает сокращения предсердий. Может говорить об их гипертрофии.
QRS – (0,06-0,1с) -желудочковый комплекс
QT – (не более 0,45 с) удлиняется при кислородном голодании (ишемии миокарда. инфаркте)и угрозе нарушений ритма.
RR — расстояние между верхушками желудочковых комплексов отражает регулярность сердечных сокращений и дает возможность подсчитать ЧСС.
Расшифровка ЭКГ у детей представлена на рис.3
Варианты описания сердечного ритма
Синусовый ритм
Это самая частая надпись, встречающаяся на ЭКГ. И, если больше ничего не добавлено и указана частота (ЧСС) от 60 до 90 ударов в минуту (например ЧСС 68`) — это самый благополучный вариант, свидетельствующий о том, что сердце работает как часы. Это ритм, задаваемый синусовым узлом (основным водителем ритма, генерирующим элекрические импульсы, заставляющие сердце сокращаться). При этом синусовый ритм предполагает благополучие, как в состоянии этого узла, так и здоровье проводящей системы сердца. Отсутствие же прочих записей отрицает патологические изменения сердечной мышцы и означает, что ЭКГ в норме. Кроме синусового ритма, может быть предсердный, атриовентрикулярный или желудочковый, свидетельствующие о том, что ритм задается клетками именно в этих отделах сердца и считается патологическим.
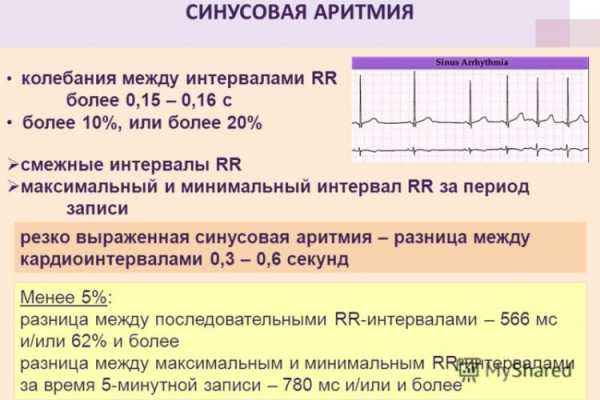
Синусовая аритмия
Это вариант нормы у молодежи и детей. Это ритм, при котором импульсы выходят из синусового узла, но промежутки между сокращениями сердца разные. Это может быть связано с физиологическими изменениями (дыхательная аритмия, когда сокращения сердца урежаются на выдохе). Примерно 30 % синусовой аритмии требуют наблюдения у кардиолога, так как угрожаемы по развитию более серьезных нарушений ритма. Это аритмии после перенесенной ревматической лихорадки. На фоне миокардита или после него, на фоне инфекционных заболеваний, сердечных пороков и у лиц с отягощенной наследственностью по аритмиям.
Синусовая брадикардия
Это ритмичные сокращения сердца с частотой меньше 50 в минуту. У здоровых брадикардия бывает, например, во сне. Также брадикардии часто проявляется у профессиональных спортсменов. Патологическая брадикардия может свидетельствовать о синдроме слабости синусового узла. При этом брадикардия более выражена (ЧСС от 45 до 35 ударов в минуту в среднем) и наблюдается в любое время суток. Когда брадикардия вызывает паузы в сердечных сокращениях до 3 секунд днем и порядка 5 секунд ночью, приводит к нарушениям снабжения кислородом тканей и проявляется, например, обмороками, показана операция по установлению электростимулятора сердца, который замещает собой синусовый узел, навязывая сердцу нормальный ритм сокращений.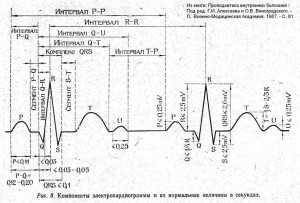
Синусовая тахикардия
ЧСС более 90 в минуту — разделяется на физиологическую и патологическую. У здоровых синусовой тахикардией сопровождается физическая и эмоциональная нагрузка, прием кофе иногда крепкого чая или алкоголя (особенно энергетических напитков). Она кратковременна и после эпизода тахикардии сердечный ритм возвращается к норме за короткий промежуток времени после прекращения нагрузки. При патологической тахикардии сердцебиения беспокоят пациента в покое. Ее причинами становятся подъемы температуры, инфекции, кровопотери, обезвоживание, тиреотоксикоз, анемии, кардиомиопатии. Лечат основное заболевание. Синусовую тахикардию купируют только при инфаркте или остром коронарном синдроме.
Экстарсистолия
Это нарушения ритма, при которых очаги вне синусового ритма дают внеочередные сердечные сокращения, после которых идет удвоенная по длине пауза, называемая компенсаторной. В целом, сердцебиения воспринимаются пациентом как неровные, учащенные или замедленные, иногда хаотичные. Более всего беспокоят провалы в сердечном ритме. Могут возникать неприятные ощущения в грудной клетке в виде толчков, покалываний, чувства страха и пустоты в животе.
Далеко не все экстрасистолы опасны для здоровья. Большинство и них не приводят к существенным расстройствам кровообращения и не угрожают ни жизни, ни здоровью. Они могут быть функциональными (на фоне панических атак, кардионевроза, гормональных сбоев), органическими (при ИБС, сердечных пороках. миокардиодистрофии или кардиопатиях, миокардитах). Также к ним могут приводить интоксикации и операции на сердце. В зависимости от места возникновения, экстрасистолы делятся на предсердные, желудочковые и антриовентрикулярные (возникающие в узле на границе между предсердиями и желудочками).
- Единичные экстрасистолы чаще всего редкие (меньше 5 за час). Они, как правило, функциональные и не мешают нормальному кровоснабжению.
- Спаренные экстрасистолы по две сопровождают некоторое количество нормальных сокращений. Такое нарушения ритма чаще говорит о патологии и требует дообследования (холтеровского мониторирования).
- Аллоритмии — более сложные типы экстрасистолий. Если каждое второе сокращение является экстрасистолой – это бигимения, если каждый третий – тригинемия, каждый четвертый –квадригимения.
Принято желудочковые экстрасистолы делить на пять классов (по Лауну). Они оцениваются при суточном мониторировании ЭКГ, так как показатели обычной ЭКГ за несколько минут может ничего и не показать.
- 1 класс — одиночные редкие экстрасистолы с частотой до 60 за час, исходящие из одного очага (монотопные)
- 2 – частые монотопные более 5 в минуту
- 3 – частые полиморфные (разной формы) политопные (из разных очагов)
- 4а – парные, 4б – групповые (тригимении), эпизоды пароксизмальной тахикардии
- 5 – ранние экстрасистолы
Чем выше класс, тем серьезнее нарушения, хотя на сегодня даже 3 и 4 классы не всегда требуют медикаментозного лечения. В целом, если желудочковых экстрасистол меньше 200 за сутки, их стоит отнести к функциональным и не беспокоиться по их поводу. При более частых показаны ЭХО КС, иногда – МРТ сердца. Лечат не экстрасистолию, а заболевание, которое приводит к ней.
Пароксизмальная тахикардия
Вообще пароксизм – это приступ. Приступоообразное учащение ритма может продолжаться от нескольких минут до нескольких дней. При этом промежутки между сердечными сокращениями будут одинаковыми, а ритм увеличится свыше 100 за минуту (в среднем от 120 до 250). Различают наджелудочковую и желудочковую формы тахикардии. В основе этой патологии – ненормальная циркуляция электрического импульса в проводящей системе сердца. Такая патология подлежит лечению. Из домашних способов устранения приступа:
- задержка дыхания
- усиленный принудительный кашель
- погружение лица в холодную воду
WPW- синдром
Синдром Вольфа-Паркинсона-Уайта – разновидность пароксизмальной наджелудочковой тахикардии. Назван по именам авторов, описавших его. В основе появления тахикардии – наличие между предсердиями и желудочками дополнительного нервного пучка, по которому проходит более быстрый импульс, чем от основного водителя ритма.
В результате возникает внеочередное сокращение сердечной мышцы. Синдром требует консервативного или хирургического лечения (при неэффективности или непереносимости антиаритмических таблеток, при эпизодах фибрилляции предсердий, при сопутствующих сердечных пороках).
CLC – синдром (Клерка-Леви-Кристеско)
похож по механизму на WPW и характеризуется более ранним по сравнению с нормой возбуждением желудочков за счет дополнительного пучка, по которому идет нервный импульс. Синдром врожденный проявляется приступами учащенных сердцебиений.
Мерцательная аритмия
Она может быть в виде приступа или постоянной формы. Она проявляется в виде трепетания или мерцания предсердий.
Мерцания предсердий
Фибрилляция предсердий
При мерцании сердце сокращается совершенно нерегулярно (промежутки между сокращениями самой разной продолжительности). Это объясняется тем, что ритм задает не синусовый узел, а другие клетки предсердий.
Получается частота от 350 до 700 ударов за минуту. Полноценного сокращения предсердий просто нет, сокращающиеся мышечные волокна не дают эффективного заполнения кровью желудочков.
В результате ухудшается выброс сердцем крови и от кислородного голодания страдают органы и ткани. Другое название мерцания предсердий – фибрилляция предсердий. Далеко не все предсердные сокращения достигают желудочков сердца, поэтому частота сердечных сокращений (и пульс) будут либо ниже нормы (брадисистолия с частотой меньше 60), либо в норме (нормосистолия от 60 до 90), либо выше нормы (тахисистолия больше 90 ударов в минуту).
Приступ мерцательной аритмии сложно пропустить.
- Обычно он начинается с сильного толчка сердца.
- Развивается как череда абсолютно неритмичных сердцебиений с большой или нормальной частотой.
- Состояние сопровождают слабость, потливость, головокружение.
- Очень выражен страх смерти.
- Может быть одышка, общее возбуждение.
- Иногда наблюдается потеря сознания.
- Заканчивается приступ нормализацией ритма и позывами на мочеиспускание, при котором отходит большое количество мочи.
Для купирования приступа пользуются рефлекторными способами, препаратами в виде таблеток или инъекций или прибегают к кардиоверсии (стимуляции сердца электрическим дефибриллятором). Если приступ мерцательной аритмии не устранен в течение двух суток, возрастают риски тромботических осложнений (тромбэмболии легочной артерии, инсульта).
При постоянной форме мерцания сердцебиения (когда ритм не восстанавливается ни на фоне препаратов, ни на фоне электростимуляции сердца) становятся более привычным спутником пациентов и ощущаются только при тахисистолии (учащенных неритмичных сердцебиениях). Основная задача при обнаружении на ЭКГ признаков тахисистолии постоянной формы фибрилляции предсердий – это урежение ритма до нормосистолии без попыток сделать его ритмичным.
Примеры записей на ЭКГ-пленках:
- фибрилляция предсердий, тахисистолический вариант, ЧСС 160 в ‘.
- Фибрилляция предсердий, нормосистолический вариант, ЧСС 64 в ‘.
Мерцательная аритмия может развиваться в программе ишемической болезни сердца, на фоне тиреотоксикоза, органических пороков сердца, при сахарном диабете, синдроме слабости синусового узла, при интоксикациях (чаще всего алкоголем).
Трепетание предсердий
Это частые (более 200 за минуту) регулярные сокращения предсердий и такие же регулярные, но более редкие сокращения желудочков. В целом трепетание чаще встречается в острой форме и переносится лучше, чем мерцание, так как при этом расстройства кровообращения выражены меньше. Трепетание развивается при:
- органических заболеваниях сердца (кардиомиопатиях, сердечной недостаточности)
- после операций на сердце
- на фоне обструктивных болезней легких
- у здоровых оно не встречается практически никогда
Клинически трепетание проявляется учащенным ритмичным сердцебиением и пульсом, набуханием шейных вен, одышкой, потливостью и слабостью.
Нарушения проводимости
В норме образовавшись в синусовом узле, электрическое возбуждение идет по проводящей системе, испытывая физиологическую задержку в доли секунды в атриовентрикулярном узле. На своем пути импульс стимулирует к сокращению предсердия и желудочки, которые перекачивают кровь. Если на каком-то из участков проводящей системы импульс задерживается дольше положенного времени, то и возбуждение к нижележащим отделам придет позже, а, значит, нарушится нормальная насосная работа сердечной мышцы. Нарушения проводимости носят название блокад. Они могут возникать, как функциональные нарушения, но чаще являются результатами лекарственных или алкогольных интоксикаций и органических заболеваний сердца. В зависимости от уровня, на котором они возникают, различают несколько их типов.
Синоатриальная блокада
Когда затруднен выход импульса из синусового узла. По сути, это приводит к синдрому слабости синусового узла, урежению сокращений до выраженной брадикардии, нарушениям кровоснабжения периферии, одышке, слабости, головокружениям и потерям сознания. Вторая степень этой блокады носит название синдрома Самойлова-Венкебаха.
Атриовентриуклярная блокада (AV- блокада)
Это задержка возбуждения в атриовентрикулярном узле долее положенных 0,09 секунды. Различают три степени этого типа блокад. Чем выше степень, тем реже сокращаются желудочки, тем тяжелее расстройства кровообращения.
- При первой задержка позволяет каждому сокращению предсердий сохранять адекватное число сокращений желудочков.
- Вторая степень оставляет часть сокращений предсердий без сокращений желудочков. Ее описывают в зависимости от удлинения интервала PQ и выпадения желудочковых комплексов, как Мобитц 1, 2 или 3.
- Третья степень называется еще полной поперечной блокадой. Предсердия и желудочки начинают сокращаться без взаимосвязи.
При этом желудочки не останавливаются, потому что подчиняются водителям ритма из нижележащих отделов сердца. Если первая степень блокады может никак не проявляться и выявляться только при ЭКГ, то вторая уже характеризуется ощущениями периодической остановки сердца, слабостью, утомляемостью. При полных блокадах к проявлениям добавляются мозговые симптомы (головокружения, мушки в глазах). Могут развиваться приступы Морганьи-Эдамса-Стокса (при ускользании желудочков от всех водителей ритма) с потерей сознания и даже судорогами.
Нарушение проводимости внутри желудочков
В желудочках к мышечным клеткам электрический сигнал распространяется по таким элементам проводящей системы, как ствол пучка Гиса, его ножки (левая и правая) и ветви ножек. Блокады могут возникать и на любом из этих уровней, что также отражается на ЭКГ. При этом вместо того, чтобы охватываться возбуждением одновременно, один из желудочков запаздывает, так как сигнал к нему идет в обход заблокированного участка.
Помимо места возникновения различают полную или неполную блокаду, а также постоянную и непостоянную. Причины внутрижелудочковых блокад аналогичны другим нарушениям проводимости (ИБС, мио-и эндокардиты, кардиомиопатии, пороки сердца, артериальная гипертензия, фиброз, опухоли сердца). Также влияют прием антиартимических препаратов, увеличение калия в плазме крови, ацидоз, кислородное голодание.
- Наиболее частой считается блокада передневерхней ветви левой ножки пучка Гиса (БПВЛНПГ).
- На втором месте – блокада правой ножки (БПНПГ). Данная блокада обычно не сопровождается заболеваниями сердца.
- Блокада левой ножки пучка Гиса более характерна для поражений миокарда. При этом полная блокада (ПБПНПГ) хуже, чем неполная (НБЛНПГ). Ее иногда приходится отличать от синдрома WPW.
- Блокада задненижней ветви левой ножки пучка Гиса может быть у лиц с узкой и вытянутой или деформированной грудной клеткой. Из патологических состояний она более характерна для перегрузок правого желудочка (при ТЭЛА или пороках сердца).
Клиника собственно блокад на уровнях пучка Гиса не выражена. На первое место выходит картина основной кардиальной патологии.
- Синдром Бейли – двухпучковая блокада (правой ножки и задней ветви левой ножки пучка Гиса).
Гипертрофия миокарда
При хронических перегрузках (давлением, объемом) сердечная мышца в отдельных участках начинает утолщаться, а камеры сердца растягиваться. На ЭКГ подобные изменения обычно описываются, как гипертрофия.
- Гипертрофия левого желудочка (ГЛЖ) – типична для артериальной гипертензии, кардиомиопатии, ряда сердечных пороков. Но и в норме у спортсменов, тучных пациентов и лиц, занятых тяжелым физическим трудом, могут встречаться признаки ГЛЖ.
- Гипертрофия правого желудочка – несомненный признак повышения давления в системе легочного кровотока. Хроническое легочное сердце, обструктивные болезни легких, кардиальные пороки (стеноз легочного ствола, тетрада Фалло, дефект межжелудочковой перегородки) ведут к ГПЖ.
- Гипертрофия левого предсердия (ГЛП) – при митральном и аортальном стенозе или недостаточности, гипертонической болезни, кардиомиопатии, после миокардита.
- Гипертрофия правого предсердия (ГПП) – при легочном сердце, пороках трикуспидального клапана, деформациях грудной клетки, легочные патологии и ТЭЛА.
- Косвенные признаки гипертрофий желудочков — это отклонение электрической оси сердца (ЭOC) вправо или влево. Левый тип ЭОС – это отклонение ее влево, то есть ГЛЖ, правый – ГПЖ.
- Систолическая перегрузка – это также свидетельство гипертрофии отделов сердца. Реже это свидетельство ишемии (при наличии стенокардитических болей).
Изменения сократительной способности миокарда и его питания
Синдром ранней реполяризации желудочков
Чаще всего- вариант нормы, особенно для спортсменов и лиц с врожденно высокой массой тела. Иногда связан с гипертрофией миокарда. Относится к особенностям прохождения электролитов (калия) через мембраны кардиоцитов и особенностей белков, из которых строятся мембраны. Считается фактором риска по внезапной остановке сердца, но клиники не дает и чаще всего остается без последствий.
Умеренные или выраженные диффузные изменения в миокарде
Это свидетельство нарушения питания миокарда в результате дистрофии, воспаления (миокардита) или кардиосклероза. Также обратимые диффузные изменения сопровождают нарушения водно-электролитного баланса (при рвоте или поносе), приме лекарств (мочегонных), тяжелые физические нагрузки.
Неспецифические изменения ST
Это признак ухудшения питания миокарда без выраженного кислородного голодания, например, при нарушении и баланса электролитов или на фоне дисгормональных состояний.
Острая ишемия, ишемические изменения, изменения по зубцу T, депрессия ST, низкие T
Так описываются обратимые изменения связанные с кислородным голоданием миокарда (ишемией). Это может быть как стабильная стенокардия, так и нестабильная, острый коронарный синдром. Помимо наличия самих изменений описывают и их расположение (например, субэндокардиальная ишемия). Отличительная особенность подобных изменений – их обратимость. В любом случае такие изменения требуют сравнения данной ЭКГ со старыми пленками, а при подозрении на инфаркт проведения тропониновых экспресс-тестов на повреждение миокарда или коронарографии. В зависимости от варианта ишемической болезни сердца выбирается противоишемическое лечение.
Развившийся инфаркт
Его, как правило, описывается:
- по стадиям: острейшая (до 3 суток), острая (до 3 недель), подострая (до 3 месяцев), рубцовая (всю жизнь после инфаркта)
- по объемам: трансмуральный (крупноочаговый), субэндокардиальный (мелкоочаговый)
- по расположению инфаркты: бывают передними и переднее-перегородочными, базальными, боковыми, нижними (заднедиафрагмальными), циркулярными верхушечными, заднебазальными и правожелудочковыми.
В любом случае инфаркт – это повод для незамедлительной госпитализации.
Все многообразие синдромов и специфических изменений на ЭКГ, разность показателей для взрослых и детей, обилие причин, приводящих к однотипным изменениям ЭКГ, не позволяют неспециалисту трактовать даже готовое заключение функционального диагноста. Гораздо разумнее, имея на руках результат ЭКГ, своевременно посетить кардиолога и получить грамотные рекомендации по дальнейшей диагностике или лечению своей проблемы, существенно снизив риски неотложных кардиологических состояний.
zdravotvet.ru
Экг норма у детей таблица — Сердце — Сердце
ЭКГ мониторирование у детей
В принципе у детей и беременных женщин нормальные показатели электрокардиограммы сердца — такие же, как у здоровых взрослых людей. Однако имеются определенные физиологические особенности.
Например, частота сердечных сокращений у детей выше, чем у взрослого человека. Нормальная ЧСС ребенка до 3–летнего возраста составляет 100 – 110 ударов в минуту, 3–5 лет – 90 – 100 ударов в минуту.
Затем постепенно частота сердечных сокращений уменьшается, и в подростковом возрасте сравнивается с таковой у взрослого человека – 60 – 90 ударов в минуту.
У беременных женщин возможно небольшое отклонение электрической оси сердца на поздних сроках гестации из-за сдавления растущей маткой. Кроме того, часто развивается синусовая тахикардия, то есть увеличение частоты сердечных сокращений до 110 – 120 ударов в минуту, что является функциональным состоянием, и проходит самостоятельно.
Увеличение частоты сердечных сокращений связано с большим объемом циркулирующей крови и увеличенной нагрузкой. Из-за увеличения нагрузки на сердце у беременных женщин может выявляться перегрузка различных отделов органа.
Эти явления не являются патологией — они связаны с беременностью, и пройдут самостоятельно после родов. .
При обследовании ребенка с помощью ЭКГ можно определить:
- повышенное давление в легочном или большом круге кровообращения;
- нарушения ритма сердца и проводимости;
- обменные нарушения в миокарде – недостаток калия, магния или кальция;
- силу сердечной мышцы;
- достаточность кровоснабжения органов;
- есть ли увеличение какого-либо отдела сердца;
- соответствие показателей возрастной норме и общее развитие организма.
Этот метод не травматичен, доступен в любом медицинском учреждении, не требует предварительной подготовки и не может нанести вред ребенку. Поэтому его можно проходить без ограничений в любом возрасте, начиная с периода новорожденности. Если анализировать ЭГК в динамике, то легко оценить результативность назначенного лечения.
Специальная подготовка к исследованию не требуется. Важно, чтобы ребенок был спокоен и не боялся врачей и медицинского персонала. Младенцев лучше приносить после еды или во время сна, когда они могут спокойно реагировать на окружающих. Детям постарше родители накануне должны объяснить в виде игры, что будет происходить во время снятия ЭКГ.
Перед посещением кабинета нужно продумать, как будет удобно раздеть ребенка для наложения электродов на грудную клетку и голеностопные, лучезапястные суставы.
Перед процедурой нужно минимум за час исключить подвижные игры и эмоциональное напряжение ребенка. После приема пищи должно пройти не менее 1,5 часа.

У маленьких детей используются специальные электроды, которые плотно укрепляются на коже, не повреждая ее. Для младенцев может быть установлен специальный пояс-манжета с зафиксированными датчиками.
После наложения электродов новорожденных пеленают, а детей более старшего возраста нужно уговорить не совершать активных движений и не разговаривать. Для того чтобы получить ценный в диагностическом плане материал, требуется зарегистрировать не менее 10 — 15 сердечных циклов, а при подозрении на нарушения ритма их может быть больше.
Поэтому желательно, чтобы вместе с маленьким ребенком все время рядом был один из родителей.
В принципе у детей и беременных женщин нормальные показатели электрокардиограммы сердца — такие же, как у здоровых взрослых людей. Однако имеются определенные физиологические особенности.
Например, частота сердечных сокращений у детей выше, чем у взрослого человека. Нормальная ЧСС ребенка до 3–летнего возраста составляет 100 – 110 ударов в минуту, 3–5 лет – 90 – 100 ударов в минуту.
Затем постепенно частота сердечных сокращений уменьшается, и в подростковом возрасте сравнивается с таковой у взрослого человека – 60 – 90 ударов в минуту.
У беременных женщин возможно небольшое отклонение электрической оси сердца на поздних сроках гестации из-за сдавления растущей маткой. Кроме того, часто развивается синусовая тахикардия, то есть увеличение частоты сердечных сокращений до 110 – 120 ударов в минуту, что является функциональным состоянием, и проходит самостоятельно.
Увеличение частоты сердечных сокращений связано с большим объемом циркулирующей крови и увеличенной нагрузкой. Из-за увеличения нагрузки на сердце у беременных женщин может выявляться перегрузка различных отделов органа.
Эти явления не являются патологией — они связаны с беременностью, и пройдут самостоятельно после родов.
Закладка сердца у ребенка начинается на второй неделе внутриутробного развития из двух самостоятельных сердечных зачатков, которые затем сливаются в одну трубку, расположенную в области шеи. С конца второго месяца беременности устанавливается плацентарное кровообращение, сохраняющееся до момента рождения ребенка (до этого возраста зародыш питается гистотрофным способом).
Сердечно-сосудистую систему плода отличает функционирование следующих трех образований: овального отверстия, артериального и венозного протоков. Они необходимы для сброса лишней крови и помощи в работе сердца в условиях отсутствия дыхания и низкого давления.
В правом предсердии потоки крови полностью не смешиваются, поскольку кровь из нижней полой вены направляется через овальное окно в левое предсердие, а затем в левый желудочек, тогда как кровь из верхней полой вены устремляется через правое предсердие в правый желудочек.
При рождении ребенка легкие расправляются и наполняются кровью, фетальные кровеносные пути (аранциев и артериальный протоки, овальное окно и остатки пупочных сосудов) закрываются. У новорожденных устанавливается внеутробное кровообращение, начинают функционировать малый и большой круги кровообращения.
В левом предсердии возрастает давление крови из-за поступления большого ее количества, и клапан овального окна механически закрывается. Закрытие артериального протока происходит под влиянием нервных, мышечных и торсионных факторов.
Между тем, сердце новорожденного имеет ряд анатомо-физиологических особенностей. У новорожденных сердце относительно большое и составляет 0,8% от массы тела (около 22 г), тогда как у взрослых — 0,4%.
Правый и левый желудочки примерно равны, толщина их стенок составляет 5 мм. С возрастом происходит нарастание массы сердца: к восьми месяцам масса удваивается, к трем годам — утраивается, к шести годам увеличивается в 11 раз.
Анатомически сердце новорожденного расположено выше, чем у детей старшего возраста, что частично обусловлено более высоким стоянием диафрагмы. Пульс у детей всех возрастов более частый, чем у взрослых.
Это объясняется более быстрой сокращаемостью сердечной мышцы в связи с меньшим влиянием блуждающего нерва и более интенсивным обменом веществ. Нормальная частота пульса новорожденного 120-140 ударов в минуту, при кормлении или плаче увеличивается до 160-200 ударов.
Затем частота пульса у детей с возрастом постепенно уменьшается. Крик, беспокойство, повышение температуры тела всегда вызывают у детей учащение пульса.
Для пульса детей характерна дыхательная аритмия: на вдохе он учащается, на выдохе — редеет.
Повышенные потребности тканей растущего организма в крови удовлетворяются относительным увеличением минутного объема сердца. Артериальное давление у детей тем ниже, чем младше ребенок.
У новорожденного ребенка систолическое давление составляет в среднем около 70 мм рт. ст., к году оно увеличивается до 90 мм рт.
ст. Рост давления в дальнейшем происходит наиболее интенсивно в первые 2-3 года жизни и в пубертатном периоде. Повышение давления с возрастом идет параллельно росту скорости распространения пульсовой волны по сосудам мышечного типа и связано с повышением их тонуса.
В сердце ребенка хорошо развита сеть мелких артерий, которые обеспечивают хорошее кровоснабжение сердечной мышцы. Магистральные сосуды имеют относительно большие размеры.
До 10-12 лет у детей легочная артерия шире аорты, затем просветы их становятся одинаковыми, а после полового созревания устанавливается обратное взаимоотношение. Система капилляров у детей относительно и абсолютно шире, чем у взрослых, что вызывает затруднения в поддержании температурного гомеостаза.
Суммируя все сказанное об анатомо-физиологических особенностях сердечно-сосудистой системы у детей, можно сказать, что относительно большая масса сердца, относительно более широкие отверстия сердца и просветы сосудов являются факторами, облегчающими циркуляцию крови у детей.
Для детей раннего возраста характерны малый систолический объем крови и высокая частота сердцебиений, а минутный объем крови на единицу массы тела относительно велик. Относительно большее количество крови и особенности энергетического обмена у детей заставляют сердце выполнять работу, относительно большую, чем работа сердца взрослого человека.
Резервные же возможности сердца в раннем возрасте ограничены из-за большей ригидности сердечной мышцы, короткой диастолы и высокой частоты сердечных сокращений. Отсутствие отрицательного воздействия на сердечную мышцу детского сердца хронических и острых инфекций, различных интоксикаций является его преимуществом.
После проведения электрокардиографии на отсутствие заболеваний сердца указывают следующие показатели:
- частота сердечных сокращений – дети до 3 лет от 100 до 110 уд/мин, малыши 3-5 лет – 100 уд/мин, 6-8 лет – от 90 до 100 уд/мин, 9-12 лет – 70 – 85 уд/мин;
- сегмент QRS – от 0.06 до 0.1 с;
- зубец Р – не выше 0.1 с;
- РQ – в пределах 0.2 с;
- QТ – не более 0.4 с.
Важно! Показатели электрокардиограммы могут отличаться в зависимости от некоторых особенностей. На это может повлиять время суток, моральное состояние пациента, неправильное наложение электродов и другое.
Для получения подробной информации о функционировании сердечной мышцы в последнее время все чаще делают мониторирование ЭКГ. Диагностика выполняется с помощью специальных приборов, непрерывно записывающих показания ЭКГ. Способ применяется среди взрослых и детей.
Показания к использованию метода
Электрокардиографию детям часто делают перед выпиской из родильного дома. Процедуру проводят в связи с участившимися случаями врожденных сердечных пороков у детей. Медики рекомендуют сделать ЭКГ ребенку, если появились следующие признаки:
- шумы в сердце;
- головокружения, головные боли;
- случаи потери сознания;
- быстрая утомляемость;
- появление болевого синдрома в груди;
- частые инфекционные заболевания;
- развитие отечности конечностей.
Эти симптомы нередко говорят о нарушении работы сердечной мышцы или функционирования других внутренних органов. Для исключения возможных осложнений следует пройти медицинское обследование с помощью ЭКГ и других методов диагностики.
serdse.top
➺План расшифровки ЭКГ — Шпаргалки для «скорой помощи»
- ❀ Главная
- ❀ Шпаргалки «03»
- ➺Анатомия
- ➺Аппаратура
- ➺Гинекология
- ➺Дерматология
- ➺Инструкции и пр.
- ➺Инфекция
- ➺Кардиология
- ➺Написание карты
- •Анемия неясного генеза
- •Аппендицит
- •Баланопостит
- •Без сознания. Употреблял алкоголь
- •Бронхиальная астма
- •Бронхит острый
- •Бронхит обструктивный, Дн 1 ст
- •Гипертоническая болезнь 3 ст
- •Гипертоническая болезнь 3 ст, дорсалгия
- •Гипертоническая болезнь 3 ст, носовое кровотечение
- •Дивертикулит
- •З. перелом хрящей гортани? ЗЧМТ, СГМ
- •Закрытый пневмоторакс
- •ЗЧМТ, сотрясение головного мозга
- •ИБС, ПИКС, ГБ, остеохондроз грудного отдела
- •ИБС, прогрессирующая стенокардия
- •Инородное тело роговицы
- •Кишечная инфекция неясной этиологии
- •Кома неясной этиологии. Клиническая смерть.
- •Констатация 1
- •Констатация 2
- •Крапивница
- •Лакунарная ангина
- •Люмбоишиалгия
- •Панкреатит
- •Передоз. Кома.
- •ПТИ
- •Повторное ОНМК, сопор. Внеб. пневмония, ДН 3 ст
- •Рак желудка
- •Рожистое воспаление
- •Сахарный диабет
- •Симптомы и синдромы
- •Соматоформная вегетативная дисфункция
- •Сухая гангрена? Трофические изменения
- •Токсикоз 1 половины беременности. Беременность 12-13 недель
- •Транзиторная ишемическая атака
- •Тромбофлебит поверхностных вен голени
- •Угроза прерывания беременности. Беременность 8 недель
- •Укушенная рана левой ушной раковины
- •Ущемление выпавших геморроидальных узлов. Парапроктит?
- •Холецистит
- •Хроническая почечная недостаточность
- •Эпилепсия. Состояние после приступа.
- ➺Неврология
- ➺Офтальмология
- ➺Педиатрия
- ➺Пульмонология
- ➺Реанимация
- ➺Санэпидрежим
- ➺Терапия и общее
- ➺Токсикология
- ➺Травматология
- ➺Урология
- ➺Фармакология
- ➺Хирургия
- ➺Школа ЭКГ
- ➺Эндокринология
- ❀ Алгоритмы
- ❀ Протоколы оказания помощи РОСМП
- ❀ Шпаргалки по ЭКГ
- ❀ Status Localis
- ❀ Опасные карантинные инфекции
emhelp.jimdo.com

 При описании ЭКГ, как правило, указывают частоту сердечных сокращений (ЧСС). Норма от 60 до 90 (для взрослых), для детей (см. табл.)
При описании ЭКГ, как правило, указывают частоту сердечных сокращений (ЧСС). Норма от 60 до 90 (для взрослых), для детей (см. табл.)