Лечение атопического дерматита – Атопический дерматит — Википедия
Атопический дерматит — причины, симптомы, диагностика и лечение
Общие сведения
Атопический дерматит является наиболее распространенным дерматозом (заболеванием кожи), развивающимся в раннем детстве и сохраняющим те или иные свои проявления в течение всей жизни. В настоящее время под термином «атопический дерматит» понимается наследственно обусловленное, незаразное, аллергическое заболевание кожи хронического рецидивирующего течения. Заболевание является предметом курации специалистов в сфере амбулаторной дерматологии и аллергологии.
Синонимами атопического дерматита, также встречающимися в литературе, служат понятия «атопическая» или «конституциональная экзема», «экссудативно-катаральный диатез», «нейродермит» и др. Понятие «атопия», впервые предложенное американскими исследователями A. Coca и R. Cooke в 1923 г., подразумевает наследственную склонность к аллергическим проявлениям в ответ на тот или иной раздражитель. В 1933 г. для обозначения наследственных аллергических реакций кожи Wiese и Sulzberg ввели термин «атопический дерматит», который в настоящее время считается общепринятым.
Атопический дерматит
Причины
Наследственно обусловленный характер атопического дерматита определяет широкую распространенность заболевания среди родственных членов семьи. Наличие у родителей или ближайших родственников атопической гиперчувствительности (аллергического ринита, дерматита, бронхиальной астмы и т. д.) определяет вероятность возникновения атопического дерматита у детей в 50% случаев. Атопический дерматит в анамнезе обоих родителей повышает риск передачи заболевания ребенку до 80%. Подавляющее большинство начальных проявлений атопического дерматита приходится на первые пять лет жизни (90%) детей, из них 60% отмечается в период грудного возраста.
По мере дальнейшего роста и развития ребенка симптомы заболевания могут не беспокоить или ослабевать, однако, большинство людей живут с диагнозом «атопический дерматит» всю жизнь. Нередко атопический дерматит сопровождается развитием бронхиальной астмы или аллергии.
Широкое распространение заболевания во всем мире связано с общими для большинства людей проблемами: неблагоприятными экологическими и климатическими факторами, погрешностями в питании, нервно-психическими перегрузками, ростом инфекционных заболеваний и количества аллергических агентов. Определенную роль в развитии атопического дерматита играют нарушения в иммунной системе детей, обусловленные укорочением сроков грудного вскармливания, ранним переводом на искусственное вскармливание, токсикозом матери во время беременности, неправильным питанием женщины во время беременности и лактации.
Симптомы атопического дерматита
Начальные признаки атопического дерматита обычно наблюдаются в первые полгода жизни. Это может быть спровоцировано введением прикормов или переводом на искусственные смеси. К 14-17 годам у почти 70% людей заболевание самостоятельно проходит, а у остальных 30% переходит во взрослую форму. Заболевание может протекать долгие годы, обостряясь в осенне-весенний период и затихая летом.
По характеру течения различают острую и хроническую стадии атопического дерматита.
Острая стадия проявляется красными пятнами (эритемой), узелковыми высыпаниями (папулами), шелушением и припухлостью кожи, образованием участков эрозий, мокнутия и корочек. Присоединение вторичной инфекции ведет к развитию гнойничковых поражений.
Для хронической стадии атопического дерматита характерны утолщение кожи (лихенизация), выраженность кожного рисунка, трещины на подошвах и ладонях, расчесы, усиление пигментации кожи век. В хронической стадии развиваются типичные для атопического дерматита симптомы:
- Симптом Моргана – множественные глубокие морщинки у детей на нижних веках
- Симптом «меховой шапки» — ослабление и поредение волос на затылке
- Симптом «полированных ногтей» — блестящие ногти со сточенными краями из-за постоянных расчесов кожи
- Симптом «зимней стопы» — одутловатость и гиперемия подошв, трещины, шелушение.
В развитии атопического дерматита выделяют несколько фаз: младенческую (первые 1,5 года жизни), детскую (от 1,5 лет до периода полового созревания) и взрослую. В зависимости от возрастной динамики отмечаются особенности клинических симптомов и локализации кожных проявлений, однако ведущим симптомам во всех фазах остается сильнейший, постоянный или периодически возникающий кожный зуд.
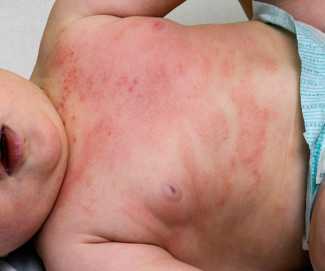
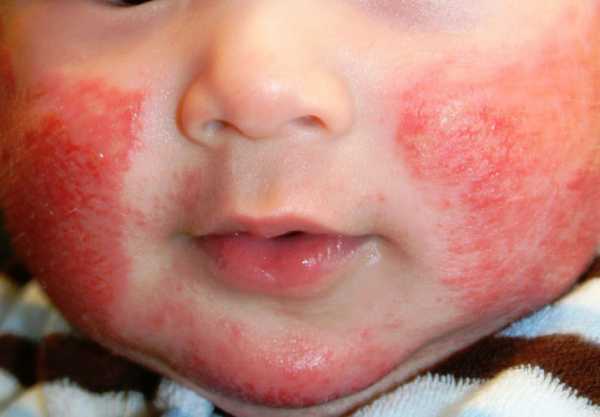
Младенческая и детская фазы атопического дерматита характеризуются появлением на коже лица, конечностей, ягодиц участков эритемы ярко-розового цвета, на фоне которых возникают пузырьки (везикулы) и участки мокнутия с последующим образованием корочек и чешуек.
Во взрослой фазе очаги эритемы бледно-розового цвета с выраженным кожным рисунком и папулезными высыпаниями. Локализуются преимущественно в локтевых и подколенных сгибах, на лице и шее. Кожа сухая, грубая, с трещинами и участками шелушения.
При атопическом дерматите встречаются очаговые, распространенные или универсальные поражения кожи. Зонами типичной локализации высыпаний являются лицо (лоб, область вокруг рта, около глаз), кожа шеи, груди, спины, сгибательные поверхности конечностей, паховые складки, ягодицы. Обострять течение атопического дерматита могут растения, домашняя пыль, шерсть животных, плесень, сухие корма для рыбок. Часто атопический дерматит осложняется вирусной, грибковой или пиококковой инфекцией, является фоном для развития бронхиальной астмы, поллиноза и других аллергических заболеваний.
Осложнения
Главной причиной развития осложнений при атопическом дерматите служит постоянное травмирование кожи в результате ее расчесывания. Нарушение целостности кожи ведет к снижению ее защитных свойств и способствует присоединению микробной или грибковой инфекции.
Наиболее частым осложнением атопического дерматита являются бактериальные инфекции кожи – пиодермии. Они проявляются гнойничковыми высыпаниями на теле, конечностях, в волосистой части головы, которые, подсыхая, образуют корочки. При этом часто страдает общее самочувствие, повышается температура тела.
Вторыми по частоте возникновения осложнением атопического дерматита служат вирусные инфекции кожи. Их течение характеризуется образованием на коже пузырьков (везикул), заполненных прозрачной жидкостью. Возбудителем вирусных инфекций кожи является вирус простого герпеса. Наиболее часто поражается лицо (кожа вокруг губ, носа, ушных раковинах, на веках, щеках), слизистые оболочки (конъюнктива глаз, полость рта, горло, половые органы).
Осложнениями атопического дерматита нередко служат грибковые инфекции, вызываемые дрожжеподобными грибками. Зонами поражения у взрослых чаще являются складки кожи, ногти, кисти, стопы, волосистая часть головы, у детей — слизистая полости рта (молочница). Часто грибковое и бактериальное поражение наблюдаются вместе.
Лечение атопического дерматита
Лечение атопического дерматита проводится с учетом возрастной фазы, выраженности клиники, сопутствующих заболеваний и направлено на:
- исключение аллергического фактора
- десенсибилизацию (снижение чувствительности к аллергену) организма
- снятие зуда
- детоксикацию (очищение) организма
- снятие воспалительных процессов
- коррекцию выявленной сопутствующей патологии
- профилактику рецидивов атопического дерматита
- борьбу с осложнениями (при присоединении инфекции)
Для лечения атопического дерматита используются разные методы и лекарственные средства: диетотерапия, ПУВА-терапия, акупунктура, плазмаферез, специфическая гипосенсибилизация, лазерное лечение, кортикостероиды, аллергоглобулин, цитостатики, кромогликат натрия и т. д.
Диетотерапия
Регуляция питания и соблюдение диеты могут значительно улучшить состояние и предотвратить частые и выраженные обострения атопического дерматита. В периоды обострений атопического дерматита назначается гипоаллергенная диета. При этом из рациона убираются жареные рыба, мясо, овощи, наваристые рыбные и мясные бульоны, какао, шоколад, цитрусовые, черная смородина, земляника, дыня, мед, орехи, икра, грибы. Также полностью исключаются продукты, содержащие красители и консерванты: копчености, пряности, консервы и другие продукты. При атопическом дерматите показано соблюдение гипохлоридной диеты – ограничение употребляемой поваренной соли (однако, не меньше 3 г NaCl в сутки).
У пациентов с атопическим дерматитом наблюдается нарушение синтеза жирных кислот, поэтому диетотерапия должна включать в себя пищевые добавки, насыщенные жирными кислотами: растительные масла (оливковое, подсолнечное, соевое, кукурузное и др.), линолевую и линоленовую кислоты (витамин Ф-99).
Медикаментозное лечение
Лекарственная терапия в лечении атопического дерматита включает в себя применение транквилизаторов, противоаллергических, дезинтоксикационных и противовоспалительных средств. Наибольшее значение в практике лечения имеют препараты, обладающие противозудным действием – антигистаминные (противоаллергические) препараты и транквилизаторы. Антигистаминные средства используются для облегчения зуда и снятия отечности кожи, а также при других атопических состояниях (бронхиальная астма, поллиноз).
Существенным недостатком антигистаминных препаратов первого поколения (мебгидролин, клемастин, хлоропирамин, хифенадин) является быстро развивающееся привыкание организма. Поэтому смену этих препаратов необходимо проводить каждую неделю. Выраженный седативный эффект, ведущий к снижению концентрации внимания и нарушению координации движений, не позволяет применять препараты первого поколения в фармакотерапии людей некоторых профессий (водители, учащиеся, и др.). Из-за оказываемого атропиноподобного побочного действия противопоказанием к применению этих препаратов служит ряд заболеваний: глаукома, бронхиальная астма, аденома предстательной железы.
Значительно более безопасно в лечении атопического дерматита у лиц с сопутствующей патологией применение антигистаминных средств второго поколения (лоратадин, эбастин, астемизол, фексофенадин, цетиризин). К ним не развивается привыкание, отсутствует атропиноподобное побочное действие. Самым эффективным и безопасным на сегодняшний день антигистаминным препаратом, применяемым в лечении атопического дерматита, является лоратадин. Он хорошо переносится пациентами и наиболее часто используется в дерматологической практике для лечения атопии.
Для облегчения состояния пациентов при сильных приступах зуда назначаются средства, воздействующие на вегетативную и центральную нервную систему (снотворные, успокоительные средства, транквилизаторы). Применение кортикостероидных препаратов (метипреднизолона или триамцинолона) показано при ограниченных и распространенных поражениях кожи, а также при выраженном, нестерпимом зуде, не снимающимся другими медикаментами. Кортикостероиды назначаются на несколько дней для купирования острого приступа и отменяются с постепенным понижением дозы.
При тяжелом течении атопического дерматита и выраженных явлениях интоксикации применяется внутривенное вливание инфузионных растворов: декстрана, солей, физиологического раствора и др. В ряде случаев бывает целесообразным проведение гемосорбции или плазмафереза – методов экстракорпорального очищения крови. При развитии гнойных осложнений атопического дерматита обоснованным является применение антибиотиков широкого спектра действия в возрастных дозировках: эритромицин, доксициклин, метациклин в течение 7 дней. При присоединении герпетической инфекции назначаются противовирусные препараты — ацикловир или фамцикловир.
При рецидивирующем характере осложнений (бактериальные, вирусные, грибковые инфекции) назначаются иммуномодуляторы: солюсульфон, препараты тимуса, нуклеинат натрия, левамизол, инозин пранобекс и др. под контролем иммуноглобулинов крови.
Наружное лечение
Выбор метода наружной терапии зависит от характера воспалительного процесса, его распространенности, возраста пациента и наличия осложнений. При острых проявлениях атопического дерматита с мокнутием поверхности и корочками назначаются дезинфицирующие, подсушивающие и противовоспалительные примочки (настой чая, ромашки, жидкость Бурова). При купировании острого воспалительного процесса применяются пасты и мази с противозудными и противовоспалительными компонентами (ихтиолом 2-5%, дегтем 1-2%, нафталанской нефтью 2-10%, серой и др.). Ведущими препаратами для наружной терапии атопического дерматита остаются кортикостероидные мази и кремы. Они оказывают антигистаминное, противовоспалительное, противозудное и противоотечное действия.
Световое лечение атопического дерматита является вспомогательным методом и применяется при упорном характере заболевания. Процедуры УФО проводятся 3-4 раза в неделю, практически не вызывают побочных реакций (кроме эритемы).
Профилактика
Различают два вида профилактики атопического дерматита: первичную, направленную на предотвращение его возникновения, и вторичную – противорецидивную профилактику. Проведение мероприятий по первичной профилактике атопического дерматита должно начинаться еще в период внутриутробного развития ребенка, задолго до его рождения. Особую роль в этот период играют токсикозы беременной, прием медикаментов, профессиональные и пищевые аллергены.
Особое внимание вопросам профилактики атопического дерматита следует уделять на первом году жизни ребенка. В этот период важно избежать излишнего приема медикаментов, искусственного вскармливания, чтобы не создавать благоприятного фона для гиперчувствительности организма к различным аллергическим агентам. Соблюдение диеты в этот период не менее важно и для кормящей женщины.
Вторичная профилактика имеет своей целью предотвращение обострений атопического дерматита, а, в случае возникновения, — облегчение их протекания. Вторичная профилактика атопического дерматита включает в себя коррекцию выявленных хронических заболеваний, исключение воздействия провоцирующих заболевание факторов (биологических, химических, физических, психических), соблюдении гипоаллергенной и элиминационной диет и т. д. Профилактический прием десенсибилизирующих препаратов (кетотифена, кромогликата натрия) в периоды вероятных обострений (осень, весна) позволяет избежать рецидивов. В качестве противорецидивных мер при атопическом дерматите показано лечение на курортах Крыма, Черноморского побережья Кавказа и Средиземноморья.
Особое внимание следует уделять вопросам ежедневного ухода за кожей и правильному выбору белья и одежды. При ежедневном душе не следует мыться горячей водой с мочалкой. Желательно применять нежные гипоаллергенные сорта мыла (Dial, Dove, детское мыло) и теплый душ, а затем аккуратно промокнуть кожу мягким полотенцем, не растирая и не травмируя ее. Кожу следует постоянно увлажнять, питать и защищать от неблагоприятных факторов (солнца, ветра, мороза). Средства по уходу за кожей должны быть нейтральными не содержащими ароматизаторов и красителей. В белье и одежде следует отдавать предпочтение мягким натуральным тканям, не вызывающим зуд и раздражение, а также использовать постельные принадлежности с гипоаллергенными наполнителями.
Прогноз
Наиболее тяжелыми проявлениями атопического дерматита страдают дети, с возрастом частота обострений, их длительность и тяжесть становятся менее выраженными. Почти половина пациентов выздоравливает в возрасте 13-14 лет. Клиническим выздоровлением считается состояние, при котором симптомы атопического дерматита отсутствуют в течение 3–7 лет.
Периоды ремиссии при атопическом дерматите сопровождаются стиханием или исчезновением симптомов болезни. Промежуток времени между двумя обострениями может колебаться от нескольких недель до месяцев и даже лет. Тяжелые случаи атопического дерматита протекают практически без светлых промежутков, постоянно рецидивируя.
Прогрессирование атопического дерматита значительно повышает риск развития бронхиальной астмы, респираторной аллергии и др. заболеваний. Для атопиков чрезвычайно важным моментом является выбор профессиональной сферы деятельности. Им не подходят профессии, предусматривающие контакт с моющими средствами, водой, жирами, маслами, химическими веществами, пылью, животными и прочими раздражающими агентами.
К сожалению, невозможно полностью оградить себя от влияния окружающей среды, стрессов, болезней и т. д., а это значит, что всегда будут присутствовать факторы, обостряющие атопический дерматит. Однако, внимательное отношение к своему организму, знание особенностей течения заболевания, своевременная и активная профилактика позволяют значительно уменьшить проявления заболевания, продлить периоды ремиссии на многие годы и повысить качество жизни. И ни в коем случае не следует пытаться лечить атопический дерматит самостоятельно. Это может вызвать осложненные варианты течения заболевания и тяжелые последствия. Лечение атопического дерматита должны осуществлять врачи аллергологи и дерматовенерологи.
Атопический дерматит > Клинические рекомендации РФ (Россия) > MedElement
Возрастные периоды
Возрастные особенности локализации и морфологии кожных элементов отличают атопический дерматит от других экзематозных и лихеноидных заболеваний кожи. Основные различия клинических проявлений по возрастным периодам заключаются в локализации очагов поражения и соотношении экссудативных и лихеноидных компонентов.
Зуд является постоянным симптомом заболевания во всех возрастных периодах.
Младенческий период АтД обычно начинается с 2–3 месяцев жизни ребёнка. В этот период преобладает экссудативная форма заболевания, при которой воспаление носит острый или подострый характер. Клиническая картина представлена эритематозными пятнами, папулами и везикулами на щеках, лбу и/или волосистой части головы, сопровождающимися интенсивным зудом, отёчностью, мокнутием. Дермографизм обычно красный. Начальные проявления заболевания локализуются также на разгибательных и сгибательных поверхностях конечностей. К концу этого периода очаги сохраняются преимущественно в складках крупных суставов (коленных и локтевых), а также в области запястий и шеи. Течение заболевания в значительной степени связано с алиментарными факторами. Младенческий период АтД обычно заканчивается ко второму году жизни ребенка выздоровлением (у 50% больных) или переходит в следующий период (детский).
Детский период АтД характеризуется высыпаниями, которые носят менее экссудативный характер, чем в младенческом периоде, и представлены воспалительными милиарными и/или лентикулярными папулами, папуло-везикулами и эритематозно-сквамозными элементами, локализующимися на коже верхних и нижних конечностей, в области запястий, предплечий, локтевых и подколенных сгибов, голеностопных суставов и стоп. Дермографизм становится смешанным или белым. Появляются пигментация век, дисхромии, нередко ангулярный хейлит. Состояние кожи меньше зависит от алиментарных факторов. Появляется сезонность течения заболевания с обострениями весной и осенью.
Подростковый и взрослый период
У большинства больных к 30 годам наблюдается неполная ремиссия заболевания (сохраняются сухость кожи, ее повышенная чувствительность к раздражителям, возможны умеренные сезонные обострения).
Стадии болезни
Стадия обострения или выраженных клинических проявлений характеризуется наличием эритемы, папул, микровезикул, мокнутия, множественных экскориаций, корок, шелушения; зуда разной степени интенсивности.
Стадии ремиссии:
— при неполной ремиссии отмечается значительное уменьшение симптомов заболевания с сохранением инфильтрации, лихенификации, сухости и шелушения кожи, гипер- или гипопигментации в очагах поражения;
— полная ремиссия характеризуется отсутствием всех клинических симптомов заболевания.
Распространённость кожного процесса
При ограниченно-локализованном процессе
При распространённом процессе площадь поражения составляет более 10% кожного покрова.
Степень тяжести процесса
Лёгкое течение заболевания характеризуется преимущественно ограниченно-локализованными проявлениями кожного процесса, незначительным кожным зудом, редкими обострениями (реже 1–2 раз в год), продолжительностью рецидива до 1 месяца преимущественно в холодное время года. Длительность ремиссии составляет 8–10 месяцев и более. Отмечается хороший эффект от проводимой терапии.
При среднетяжёлом течении отмечается распространённый характер поражения. Частота обострений – 3–4 раза в год с увеличением их продолжительности. Длительность ремиссий составляет 2–3 месяца. Процесс приобретает упорное, торпидное течение с незначительным эффектом от проводимой терапии.
При тяжёлом течении заболевания кожный процесс носит распространённый или диффузный характер с длительными обострениями, редкими и непродолжительными ремиссиями (частота обострений – 5 раз в год и более, длительность ремиссии 1–1,5 месяца). Лечение приносит кратковременное и незначительное улучшение. Отмечается выраженный зуд, приводящий к нарушениям сна.
Клинические формы
Экссудативная форма наблюдается преимущественно у детей грудного возраста, характеризуется симметричными эритематозными, папуло-везикулезными высыпаниями на коже лица и волосистой части головы, отмечается экссудация с образованием чешуйко-корок. В дальнейшем высыпания распространяются на кожу наружной поверхности голеней, предплечий, туловища и ягодиц, а также могут появляться в естественных складках кожи. Дермографизм красный или смешанный. Субъективно отмечается зуд кожных покровов различной интенсивности.
Эритематозно-сквамозная форма чаще наблюдается у детей в возрасте от 1,5 до 3 лет, характеризуется наличием зудящих узелков, эрозий и экскориаций, а также незначительной эритемой и инфильтрацией в области высыпаний на коже туловища, верхних и нижних конечностей, реже – на коже лица. Дермографизм розовый или смешанный.
Эритематозно-сквамозная форма с лихенификацией наблюдается у детей в возрасте от 3 лет и взрослых лиц, характеризуется эритематозно-сквамозными и папулезными очагами. Кожа сухая, лихенифицированная, с большим количеством экскориаций и мелкопластинчатых чешуек. Высыпания локализуются преимущественно на сгибательной поверхности конечностей, тыльной поверхности кистей, передней и боковой поверхностях шеи. Наблюдается гиперпигментация кожи периорбитальной области, появление складки под нижним веком (линии Дени-Моргана). Отмечается повышенная сухость кожи. Дермографизм белый стойкий или смешанный. Зуд выраженный, постоянный, реже — приступообразный.
Лихеноидная форма наблюдается чаще всего у подростков и характеризуется сухостью, выраженным рисунком, отечностью и инфильтрацией кожных покровов. Имеются крупные сливающиеся очаги лихенизации кожи. Зуд упорный, стойкий.
Пруригинозная форма наблюдается относительно редко, чаще у взрослых лиц и характеризуется высыпаниями в виде множественных изолированных плотных отечных папул, на вершине которых могут появляться мелкие пузырьки. Очаги поражения могут иметь распространенный характер с преимущественной локализацией на коже конечностей. Дермографизм выраженный белый стойкий.
Наиболее тяжелым проявлением АтД является эритродермия, которая характеризуется универсальным поражением кожных покровов в виде эритемы, инфильтрации, лихенификации, шелушения и сопровождается симптомами интоксикации и нарушением терморегуляции (гипертермия, озноб, лимфоаденопатия).
Осложненные формы АтД
Течение АтД часто осложняется присоединением вторичной инфекции (бактериальной, микотической или вирусной). Эта особенность отражает нарушение противоинфекционной защиты, свойственное больным АтД.
Наиболее частое инфекционное осложнение АтД – присоединение вторичной бактериальной инфекции. Оно протекает в виде стрепто- и/или стафилодермии с характерными кожными проявлениями на фоне обострения АтД. Пиококковые осложнения проявляются в виде различных форм пиодермии: остиофолликулитов, фолликулитов, вульгарного, реже стрептококкового импетиго, иногда – фурункулов.
Разнообразная микотическая инфекция (дерматофиты, дрожжеподобные, плесневые и другие виды грибов) также часто осложняет течение АтД, приводит к более продолжительному течению обострений, отсутствию улучшения или ухудшению состояния. Течение заболевания приобретает персистирующий характер.
Наличие микотической инфекции может изменить клиническую картину АтД: появляются очаги с четкими фестончатыми несколько приподнятыми краями, часто рецидивируют заеды, хейлит, отмечаются поражения заушных, паховых складок, ногтевого ложа, гениталий.
Больные АтД, независимо от остроты процесса, склонны к поражению вирусной инфекцией (чаще вирусом простого герпеса, вирусом папилломы человека). Герпетическая суперинфекция может привести к редкому, но тяжелому осложнению – герпетической экземе Капоши. Заболевание характеризуется распространенными высыпаниями, сильным зудом, повышением температуры, быстрым присоединением пиококковой инфекции. Возможно поражение центральной нервной системы, глаз, развитие сепсиса.
Доброкачественная лимфаденопатия, как правило, связана с обострениями АтД и проявляется в виде увеличения лимфатических узлов в шейной, подмышечной, паховой и бедренной областях. Величина узлов может варьировать, они подвижны, эластичной консистенции, безболезненны. Доброкачественная лимфаденопатия проходит самостоятельно, либо на фоне проводимого лечения. Сохраняющееся, несмотря на уменьшение активности заболевания, выраженное увеличение лимфатических узлов требует проведения диагностической биопсии для исключения лимфопролиферативного заболевания.
Осложнения АтД со стороны глаз проявляются в виде рецидивирующих конъюнктивитов, сопровождающихся зудом. В тяжелых случаях хронический конъюнктивит может прогрессировать в эктропион и вызывать постоянное слезотечение.
diseases.medelement.com
Атопический дерматит — симптомы, причины и лечение атопического дерматита
 Атопический дерматит – хроническое воспалительное заболевание аллергической природы, главными признаками которого является сыпь на коже экссудативного и/или лихеноидного типа, сильный зуд и сезонность. Зимой и летом часто происходят обострения, и симптоматика усиливается, однако присущи ремиссии, иногда даже полные.
Атопический дерматит – хроническое воспалительное заболевание аллергической природы, главными признаками которого является сыпь на коже экссудативного и/или лихеноидного типа, сильный зуд и сезонность. Зимой и летом часто происходят обострения, и симптоматика усиливается, однако присущи ремиссии, иногда даже полные.
Атопический дерматит является одним из видов дерматита. Ранее он имел другое название — диффузный нейродермит.
Чтобы картина заболевания была более ясна, давайте рассмотрим вопрос – «что такое атопия?».
Атопия, или атопические болезни – склонность новорожденных детей к аллергическим заболеваниям, которая передается младенцам наследственным путем. Именно поэтому, развитие атопического дерматита происходит в достаточно раннем возрасте – 2-4 месяца, и одной из первопричин является неправильный образ жизни и питание беременной женщины. Будущей маме, особенно на последнем триместре беременности, необходимо стараться воздерживаться от употребления продуктов из категории повышенной аллергенности – шоколад, цитрусовые, клубника и др.
Другим фактором, без которого невозможно развитие атопического дерматита у ребенка – не до конца сформировавшаяся иммунная и другие системы младенца, которые в данном возрасте еще не способны адекватно бороться с аллергенами.
В связи с вышеперечисленными особенностями, атопический дерматит часто проходит уже к 4 годам, однако бывают случаи, когда он сопровождает человека и на протяжении всей его жизни.
Второстепенными толчками к развитию или обострению атопического дерматита могут также быть контактные или респираторные аллергены – пыль, пыльца, одежда, животные.
Атопический дерматит. МКБ
МКБ-10: L20
МКБ-9: 691.8
Развитие атопического дерматита
Итак, подведем некоторые итоги начала статьи и продолжим тему вопросом – «как развивается атопический дерматит?».
1 ситуация: Младенец 2-3 месяцев или 2 лет получает вместе с молоком матери или другим способом в пищу продукты питания повышенной алергенности. У него еще не до конца сформировались органы желудочно-кишечного тракта, иммунная система и т.д. Аллерген (любой продукт, вызывающий у конкретного человека аллергическую реакцию) попадая в организм, не может быть переработан в кишечнике, в свою очередь печень также не может нейтрализовать его неблагоприятное воздействие на организм. Почки также никак не могут его вывести. Таким образом, данный аллерген благодаря различным биохимическим процессам в организме превращается в вещества со свойствами антигенов (чужеродные для организма вещества). Организм для их подавления вырабатывает антитела. Сыпь, которую мы можем наблюдать у ребенка при атопическом дерматите, и является реакцией организма на чужеродные вещества, выработанные аллергеном.
2 ситуация: Беременная женщина употребляет в большом количестве продукты повышенной аллергенности, или же контактировала с различными веществами, вызывающими аллергию. Организм плода также может получить часть данных продуктов или веществ, которые будут находится в теле ребенка и после его рождения. Далее, когда младенец, будет употреблять в пищу или же контактировать с аллергенами, с которыми он контактировал еще во внутриутробном периоде, его организм отреагирует на это сыпью и другими симптомами атопического дерматита.
Таким образом, можно прийти к выводу, что атопический дерматит – это не заболевание кожи, а внутренняя реакция организма на аллерген, передающаяся наследственным путем.
Причины атопического дерматита
Причиной атопического дерматита могут стать следующие факторы:
— употребление беременной женщиной продуктов питания повышенной аллергенности – цитрусовые, шоколад, красные ягоды, алкогольные напитки;
— употребление продуктов питания повышенной алергенности самим ребенком;
— наследственная предрасположенность;
— грибковые, вирусные и бактериальные инфекции;
— ослабленная иммунная система;
— физический контакт с аллергеном: одежда, химия, строительные материалы, лекарственные препараты;
— респираторный контакт: пыль, пыльца, газы;
— несоблюдение правил личной гигиены;
— дисбактериоз в органах пищеварения;
— резкая смена диеты;
— дискомфортная температура в жилом помещении;
— эмоциональная нестабильность, психологические расстройства, стрессы.
Симптомы атопического дерматита
Основными симптомами атопического дерматита являются:
— сильный зуд;
— покраснение, красные пятна на коже с нечеткими границами;
— сыпь на теле, иногда сухая, иногда наполненная жидкостью;
— мокнущие участки кожи, эрозии, гнойники;
— сухость кожи, с дальнейшим шелушением;
— чешуйки на волосистой части головы, склеенные секретом сальных желез.
Сопровождающимися симптомами могут быть:
— налет на языке;
— заболевания органов дыхания: ринит, ложный круп;
— ОРВИ;
— конъюнктивит;
— запор, понос.
Атопический дерматит проявляется чаще всего на следующих участках тела: локти, колени, шея, складки, тыльные поверхности стоп и кистей, лоб, виски.
Специалисты отмечают, что атопический дерматит имеет сезонность – зимой и летом симптоматика обостряется. Также могут наблюдаться частичные или полные ремиссии.
Если лечению атопического дерматита не уделить должного внимания, данное заболевание может перерасти в бронхиальную астму, аллергический ринит и другие заболевания аллергической природы.
Осложнения атопического дерматита
- Поражение вирусной инфекцией;
- Поражение грибком
- Пиодермия
Лечение атопического дерматита
Лечение атопического дерматита включает в себя:
— предотвращение контакта пациента с аллергеном;
— прием противоаллергических препаратов;
— купирование воспалительных процессов на коже;
— укрепление иммунной системы;
— коррекцию диеты;
— нормализацию режима работа/отдых;
— лечение сопутствующих заболеваний.
Лекарственные средства против атопического дерматита
Противоаллергические средства
Антигистаминные препараты применяются для снятия основных симптомов – сильный зуд и сыпь. Их существует 3 поколения. Каждое последующее поколение обладает улучшенными характеристиками – пониженное привыкание, уменьшение количества побочных эффектов и увеличения продолжительности лечебного эффекта.
Первое поколение: «Диметинден», «Клемастин», «Меклизин»;
Второе поколение: «Азеластин», «Лоратадин», «Цетризин»;
Третье поколение: «Дезлоратадин», «Левоцетризин», «Сехифенадин».
Принимать антигистаминные средства лучше перед сном, т.к. многие из них клонят на сон.
Противовоспалительные и противозудные средства
Для купирования воспалительных процессов на поверхности кожи и снятия зуда, используют противовоспалительные и противозудные средства.
К группе этих средств принадлежат: глюкокортикостероидные препараты, жидкость Бурова, нестероидные противовоспалительные средства (с раствором тиосульфата натрия), нитрат серебра, свинцовая примочка, отвары с настоями череды и других лекарственных растений.
Средства при инфильтрации и утолщении кожи
Для этих целей применяются различные кремы, мази и пластыри с рассасывающим эффектом, основами которых есть: деготь, сера, нафталанская нефть, ихтиол. Такие средства начинают применять с малых доз, постепенно усиливая концентрацию действующих веществ, или же меняя их на более сильное средство.
Средства для размягчения и удаления огрубевших чешуек и корок
В качестве средств для размягчения и удаления огрубевших чешуек и корок используют кератолитические мази и кремы, в состав которых также входят: кислоты (салициловая, молочная, фруктовая), карбамид и резорцин.
Гормональные препараты
Гормональные препараты широко, но строго под надзором лечащего врача используются при всех формах дерматита, особенно остром течении болезни. При мокнущем дерматите, отдают предпочтение примочкам и пастам, при сухом дерматите применяют кремы, мази и лосьоны с добавлением кератолитиков.
Преимуществом использования гормональных средств является быстрое и мощное купирование воспалительных процессов на коже, снятие зуда, а также дальнейшее восстановления кожных покровов. Недостатком является привыкание и синдром отмены.
Гормональные средства слабого действия – гидрокортизон. Используют их в основном для лечения детей или же при проявлениях болезни на лице.
Гормональные средства среднего действия – глюкокортикостероиды («Преднизолон», «Флуокортолон»). Применяются при поражении всех участков тела.
Гормональные средства сильного действия – «Бетаметазон», «Галометазон», «Мометазон», «Флуметазон». Применяются при длительном течении дерматита, а также при лихенизации кожных покровов.
При сильных поражениях кожи глюкокортикостероиды назначают на 2-4 дня, после чего переходят на более слабые гормональные препараты – средней интенсивности.
Средства при хроническом атопическом дерматите
Во время ремиссии, а также на стадии хронического атопического дерматита рекомендуется наружно использовать различные примочки или ванночки, которые помогут снять зуд, покраснения, уменьшить процессы воспаления, а также ускорить заживление и восстановление кожных покровов.
К таким средствам относят: березовые почки, вероника лекарственная, кора дуба, огуречник, цветы иван-чая и ромашки, базилик, листья груши.
Антибактериальные и антигрибковые средства
При различных дерматозах (дерматит, экзема, псориаз и др.), т.е. при поражении кожных покровов, всегда существует риск попадания в папулы и везикулы различных инфекций – вирусов, грибков, бактерий, которые у многих людей усложняют и без того сложную картину течения дерматита. Чтобы это предотвратить, или хотя бы минимизировать подобную возможность, внешне применяют антибактериальные, противовирусные или противогрибковые средства. Это могут быть и мази, и кремы, и аэрозоли. Главной особенностью данных средств является содержание в них таких веществ, как – фурацилин, борная кислота, раствор йода, нитрат серебра, этакридина лактат, гентамицин, окситетрациклин и глюкокортикоид.
Средства для нормализации и улучшения работы органов пищеварения
Как мы уже с вами знаем, дорогие читатели, из начала статьи, атопический дерматит является комплексным заболеванием, основа которого лежит внутри организма, а внешне он проявляется в видео воспалительного процесса кожных покровов.
Врачи установили связь между нормализацией или улучшением работы пищеварительной системы и ускорением выздоровления от дерматита.
Таким образом, для данного результата используют препараты двух типов – энтеросорбенты и препараты для нормализации микрофлоры кишечника.
Энтеросорбенты. Предназначены для купирования деятельности в организме неблагоприятной микрофлоры и ее быстрейшему выведению из организма. Также данные препараты помогают снизить уровень токсидермии в организме. Наиболее популярные энтеросорбенты: «Активированный уголь», «Диосмектит», «Повидон».
Препараты для нормализации микрофлоры кишечника. Сюда можно включить следующие средства: пробиотики («Бактисубтил», «Линекс»), пребиотики («Инулин», «Лизоцим»), синбиотики («Мальтодофилюс», «Нормофлорин»), гепатопротекторы (адеметионин, беатин, глицирризиновая кислота), бактериофаги (колипротейный, стафилококковый, синегнойный), ферменты (панкреатин).
Препараты для укрепления иммунной системы и ускорения восстановления кожи
Недостаток витаминов (авитаминоз) и микроэлементов в организме, нарушения метаболизма, нарушения в работе иммунной и пищеварительной системах играют одни из важных ролей в развитии не только атопического, но и других видов дерматита.
Как улучшить работу пищеварительной системы, мы уже с вами знаем из предыдущего пункта. Дополнительным пунктом, который благотворно будет влиять на весь организм в комплексе – дополнительный прием витаминов и минералов. Наибольший акцент необходимо сделать на витамины – А, С, D, Е. Аккуратно нужно быть с витаминами группы В, на которые у пациентов с дерматитом может проявиться аллергическая реакция.
Дополнительный прием витаминов и микроэлементов поможет нормализовать обмен веществ, укрепить иммунную систему, ускорить процесс регенерации кожных покровов и общего выздоровления.
Для укрепления иммунитета применяются препараты на основе следующих веществ — гистаглобулин, глицирам, метилурацил, нуклеинат натрия, спленин, тактивин, тималин, этимизол, а также экстракт женьшеня или эхинацеи.
Для ускорения процессов восстановления кожных покровов применяются анаболические препараты, которые имеют в своем составе такие вещества, как — метандиенон, метионин, нандролон.
Нормализация психической и нервной системы
Нарушения режима работа/отдых/сон, психические перенапряжения, стрессы ослабляют иммунную систему, делая весь организм более подверженным к различным заболеваниям. Если все эти сферы не привести в порядок, существует риск развития вторичных заболеваний.
Если Вы работаете на работе, где постоянно подвергаетесь стрессу, задумайтесь, возможно есть возможность сменить данную работу? Здесь справедливо сказать, что «Здоровье дороже денег».
Для нормализации работы нервной системы очень важно высыпаться. Ученые установили, что человеку для полного отдыха и восстановления сил необходимо от 6 до 8 часов сна. Наилучший результат достигается, если ложиться спать в 21:00-22:00, и сон будет без прерываний.
Дополнительно, но после консультации с врачом, для нормализации нервной системы, особенно при бессоннице, стрессах, депрессии и других расстройствах, можно применять следующие препараты:
- седативные фитопрепараты или средства;
- средства от бессонницы;
- антидепрессанты.
Диета при атопическом дерматите
Правильное меню, или диета при атопическом дерматите – необходимая мера, без которой лечение дерматита фактически невозможно.
Меню при дерматите направлено на:
— исключение из рациона продуктов повышенной алергенности;
— обогащение организма необходимыми витаминами и минералами;
— нормализацию работы пищеварительной системы.
Что нельзя есть при атопическом дерматите:
- красные и оранжевые фрукты, ягоды, овощи: клубнику, малину и др.;
- цитрусовые: апельсины, мандарины, помело, лимон, грейпфруты и др.;
- сладости: шоколад, какао, конфеты, мёд, лимонады;
- орехи, зелень;
- рыбу;
- молоко, молочные продукты;
- куриные яйца;
- копченные, острые и жареные блюда;
- майонез, кетчуп, специи;
- алкогольные напитки.
Читайте также: Вредные продукты питания. ТОП 10
Также необходимо минимизировать употребления соли и сахара.
Данный список может быть доработан лечащим врачом.
Важно! Если Вы после употребления какого-либо продукта заметили, что Ваше состояние ухудшилось, исключите данный продукт из своего рациона и сообщите об этом своему лечащему врачу. Возможно это именно тот продукт, который собственно и провоцирует обострения дерматита.
Питаться необходимо 3-4 раза в день, небольшими порциями.
Интересным замечанием педиатров является тот факт, что худые дети намного реже болеют дерматитом, нежели тучные, из чего можно сделать вывод, что правильное питание просто необходимо, и не только во время лечения атопического дерматита, но и в профилактических целях.
Санаторно-курортное лечение
Если у Вас есть возможность, отдайте предпочтение санаторно-курортному лечению. В этом есть несколько преимуществ:
— санатории находятся в большинстве случаев в экологически-чистых местах. Свежий воздух, природа несут в себе успокоительный эффект, и ВТО же самое время — заряд бодрости;
— абстрагирование от повседневной жизни. Возможно смена обстановки именно то, что Вам нужно, особенно если ваша жизнь переполнена сложными повседневными задачами;
— специально подобранная диета. Всегда проще правильно питаться, когда Вам это предоставляют без особого права выбора, и подают на стол только необходимую и здоровую пищу;
— прохождение различных процедур. Практически все лечебные санатории оборудованы необходимым для лечения того или иного заболевания оборудованием.
Некоторые процедуры, которые назначают для лечения атопического дерматита в санаторно-курортных заведениях:
Плазмаферез – назначается для очищения крови от токсинов, воспалительных и других неблагоприятных элементов;
ПУВА-терапия (ультрафиолетовое излучение с использованием фотоактивного вещества псорален и др.) – назначается для лечения атопического дерматита, псориаза, грибовидного микоза и витилиго;
Магнитотерапия – помогает нормализовать работу нервной системы, снимает отечность кожи, улучшает питание тканей, улучшают метаболизм, уменьшают болезненность воспаленных участков кожи.
КВЧ-терапия (Крайне высокочастотная терапия) – облучение организма электромагнитными волнами высокой частоты — 30-300 Гц. Уменьшает воспалительные процессы, ускоряет биохимические процессы в организме, регенерацию клеток поврежденных кожных покровов.
Кроме того, могут назначить: массаж, лечебную физкультуру, гипербарическую оксигенацию, лечение минеральными водами, различные ванны (морские, солнечные, воздушные, радоновые, травяные, минеральные), лечение грязью и др.
Лечение атопического дерматита народными средствами
Итак, с традиционными методами лечения диффузного нейродермита мы разобрались, теперь давайте рассмотрим, что можно применять для выздоровления из народных средств?
Питье при атопическом дерматите
Старайтесь больше пить. Обильное питье помогает выводить из организма патологические неблагоприятные элементы. Для питья отлично подходят минеральные воды, например – «Боржоми», «Ессентуки». Также полезными являются различные травяные чаи, настойки из корня валерианы, пиона древовидного, мелиссы.
Яснотка и огуречник. 1 ст. ложку измельченной травы яснотки и огуречника засыпьте в чайник или термос и залейте ее кипятком. Емкость хорошо укутайте, и дайте ей настояться около 3 часов. Употреблять этот травяной чай необходимо в процеженном виде, за 30 минут до приема пищи.
Березовые почки. Залейте стаканом водки 1 ст. ложку березовых почек. Закройте емкость и отставьте средство настаиваться 3 недели в темное прохладное место. Принимать настой необходимо по 30-40 капель, разбавленных 1 ст. ложкой воды, 3-4 раза в день.
Примочки, компрессы при атопическом дерматите
Картофель. Натрите пару картофелин на терке, заверните кашицу в несколько раз сложенную марлевую повязку, немного отожмите с нее сок и приложите к пораженному месту, на ночь.
Листья груши. 1 стакан сушеных или свежих измельченных листьев груши залейте 500 мл кипятка, дайте им минут 5 настояться, после чего доведите до кипения. Проварив листья несколько минут, снимите их с огня, отставьте, укутайте, и дайте им настояться в течение ночи. Делайте компресс из листьев. Продолжительность приема – до полного высыхания компресса.
Ванны при атопическом дерматите
Принимать ванны в чистом виде многие врачи не рекомендуют, однако если в ванну добавлены отвары из различных трав, дело меняет свой оборот.
Целебными травами при атопическом дерматите, которые можно добавлять в ванну, особенно при лечении детей, считаются: кора дуба, череда, ромашка, зверобой, чистотел, календула. Чтобы приготовить травяную ванну необходимо измельчить вышеприведенные ингредиенты. Далее, одно, или одновременно несколько из них, залить холодной водой, довести до кипения, проварить еще минут 10 и отставить для настаивания, примерно на 5-6 часов. После процедить, и добавить в предварительно набранную ванну.
Помните, вода в ванной не должна быть слишком горячей. Максимальная температура воды должна составлять – 36-38 °С
После ванной пораженную кожу нужно обработать специальными средствами, и если дерматит сухой формы — увлажнить.
Взрослым по утрам, перед началом гигиенических процедур полезно обрабатывать воспаленные участки кожи раствором уксуса, из расчета 1:10, уксус с водой.
Если уже вообще ничего не помогает при лечении дерматита, задумайтесь, возможно, Вам просто необходимо обратиться за помощью к Богу? Чаще всего, исцеление от сложных, или как считают многие люди, неизлечимых болезней происходит в считанные минуты, часы или дни после молитвы, обращении к Господу Иисусу Христу. Поэтому не унывайте, взбодритесь, выход всегда есть!
Профилактика атопического дерматита
Для профилактики атопического дерматита, или хотя бы минимизации риска его развития, врачи рекомендуют обратить внимание на следующие моменты:
— минимизируйте употребление продуктов питания из категории высокой аллергенности, особенно это касается беременных женщин;
— употребляйте в пищу продукты, обогащенные витаминами;
— всегда обращайте внимание на срок годности продуктов, которые Вы приобретаете;
— соблюдайте правила личной гигиены;
— старайтесь соблюдать режим работа/отдых, высыпайтесь;
— старайтесь использовать в своем быту вещи из натуральных тканей (хлопок, лен, шелк), что особенно касается – постельного белья, полотенец, одежды;
— обращайте внимание на бытовую и другую химию, которую Вы используете, особенно порошки, моющие средства;
— контактируйте с бытовой химией в защитных средствах – перчатки;
— регулярно делайте в жилом помещении влажную уборку;
— старайтесь вести активный образ жизни.
К какому врачу обратится при дерматите?
Атопический дерматит — видео
Обсудить дерматит на форуме…
medicina.dobro-est.com
Атопический дерматит — симптомы, причины, лечение, последствия, фото
Лечить атопический дерматит может педиатр, потому что этот диагноз приходится ставить при осмотре едва ли не каждого второго грудничка. При хронических, осложненных формах следует обратиться за консультацией к детскому аллергологу, дерматологу, иммунологу, гастроэнтерологу, неврологу. Какое лечение при атопическом дерматите может назначить врач?
Антигистаминные препараты
Применяются в виде наружных средств — мазей. Наиболее известный препарат «Фенистил-гель». Также выпускаются в форме таблеток, растворов, капель и суспензии. Эти лекарства не лечат причину заболевания, только помогают нейтрализовать гистамин в крови, снять зуд и отечность. Существуют первое и второе поколения антигистаминных препаратов. К первому относятся — «Супрастин», «Тавегил», «Димедрол», «Фенкарол», «Диазолин», «Пипольфен». Они обладают выраженным седативным действием, поэтому их нельзя принимать долго.Антигистаминные лекарства нового поколения можно пить в течение нескольких месяцев. Наиболее известные препараты: «Эриус», «Цетрин», «Кларитин», «Зиртек», «Терфен». Не вызывают сонливости и выраженного побочного действия. Эффективность антигистаминных средств в некоторых клинических случаях сомнительна, поэтому врач не всегда может назначить эти лекарства.
Гормональные кортикостероиды для наружного применения
У гормональных мазей высокая эффективность, но масса побочных эффектов. Их длительное применение может привести к сухости, атрофии кожи, снижению иммунитета, вторичным инфекциям, угнетению функции надпочечников, печени, почек, сердца и т.д. Различают 7 групп кортикостероидов по силе воздействия: слабые и безопасные гормональные мази, средней активности и сильные, с выраженным побочным действием. Их применяют в зависимости от степени атопического дерматита, при хронических, рецидивирующих формах, сильных воспалительных процессах на коже. Мазать нужно только новые поражения, на лице и шее применять слабые гормональные мази. Лечение аллергического дерматита у грудничка гормональными препаратами требует особого внимания, поскольку кожа у малыша нежная и чувствительная. Только врач может назначить гормональные мази, которые нужно применять коротким курсом. К препаратам слабого действия относятся: «Гидрокортизон», «Преднизолон». Препараты умеренного действия: «Фтодерм», «Цинакорт», «Дезоксиметазон», «Афлодерм». Сильного действия: «Адвантан», «Апулеин» «Синалар», «Флукорт», «Целедерм», «Элоком», «Кутивейт» и другие. Негормональные средства для наружного применения Можно применять различные кремы и мази, которые обладают противовоспалительным, увлажняющим, антисептическим, заживляющим действием, способствуют быстрой регенерации тканей. К ним относятся: «Бепантен», «Пантодерм», «Цинокап», «Эплан», «Тимоген», «Солкосерил», «Видестим», «Айсида», «Деситин», «Нафтадерм», «Лостерин», «Гистан», «Протопик» и другие средства.Препараты для нормализации пищеварения
Показаны, если атопический дерматит протекает на фоне постоянных сбоев в работе кишечника: частые запоры, вздутие, дисбактериоз. Врач может назначить ферменты («Креон», «Фестал», «Панкреатин»), желчегонные препараты, сорбенты. При дисбактериозе назначаются пробиотики для нормализации микрофлоры кишечника.Иммуномодуляторы
Применяются только по назначению иммунолога после ряда обследований, которые выявляют иммунную недостаточность. Показаны в случаях хронических, тяжелых форм, когда другие способы лечения малоэффективны. Применение иммуномодуляторов опасно, если у родителей ребенка есть наследственные аутоиммунные заболевания — сахарный диабет, витилиго, артрит, красная волчанка и другие. Эти препараты могут привести к чрезмерной стимуляции иммунной системы, организм начнет бороться с собственными здоровыми клетками. Аллергические реакции, наоборот, могут усилиться.Антибиотики
Применяются только тогда, когда возникли вторичные инфекционные поражения бактериальной природы — чаще всего золотистый стафилококк и стрептококк. Сначала воспалительные очаги обрабатываются антисептиками — зеленка, перекись, фукорцин. Могут использоваться препараты «Хлоргексидин», «Фукасептол». Затем применяются антибактериальные мази: левомицетиновая, тетрациклиновая, эритромициновая, цинковая, неомициновая, гентамициновая, банеоциновая, синтомициновая и другие. При сильном воспалительном процессе и больших очагах поражения кожи чаще применяются антибиотики группы пенициллинов, цефалоспоринов, макролидов. Стоит еще раз подчеркнуть: только врач диагностирует инфекционные осложнения и назначает антибактериальное лечение.Антигрибковые препараты
Назначаются при вторичном поражении кожи грибковыми инфекциями. Применяются кремы и мази для наружного применения с такими действующими веществами: натамицин, изоконазол, клотримазол.Дополнительные средства
Часто при детском дерматите назначаются витамины В6 и В15. Они способствуют быстрой регенерации кожи, выведению токсинов из организма, повышают иммунитет. Однако у некоторых детей возникают аллергические реакции на эти витамины. Врач может порекомендовать примочки из лекарственных трав, а также применение травяных отваров и настоев внутрь. Также применяются методы физиотерапии: ультрафиолетовое излучение, магнитные поля, электросон, углеродные, грязевые, минеральные ванны.Народные средства
Лечение атопического дерматита у детей народными средствами подразумевает применение различных травяных отваров, настоек, компрессов, примочек. Наиболее известные и часто применяемые — череда, чистотел, ромашка, календула, березовые почки. Можно делать лечебные ванны в домашних условиях с добавлением морской соли, травы тысячелистника, крапивы, березовых почек, череды, ромашки. Хорошо снимают зуд и воспаление примочки из сока сырого картофеля. Мощным антисептиком является масло чайного дерева, оно же хорошо увлажняет кожу. Применение любых народных методов при дерматите нужно согласовывать с врачом и помнить, что у ребенка-аллергика может быть индивидуальная гиперчувствительность к траве.dermhelp.ru
Симптомы и лечение атопического дерматита (аллергического дерматита)
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллер
medside.ru
Атопический дерматит — симптомы, лечение, профилактика, причины, атопический дерматит у детей и взрослых
Общие сведения
Предрасположенность к диффузному нейродермиту, а также к другим атопическим заболеваниям (бронхиальная астма, поллинозы, аллергический ринит) передается генетически. Поэтому обычно у человека, которому ставят подобный диагноз, обязательно найдется родственник с одним из перечисленных заболеваний. У большинства пациентов заболевание начинается в возрасте до 12 лет. В зрелом возрасте атопический дерматит манифестирует очень редко.
Новости по теме
В отсутствие лечения заболевание протекает годами, с периодическими ремиссиями и обострениями и причиняет пациенту массу беспокойств.
Причины заболевания
Причиной развития аллергической реакции в коже при атопическом дерматите является гиперреактивность организма в ответ на взаимодействие с различными веществами. Эти вещества являются для организма больного аллергенами. В качестве аллергена может выступать пыльца растений, домашняя пыль, шерсть животных, различные пищевые продукты, бытовая химия и др. Выделяют воздушный, контактный и пищевой путь проникновения аллергена в организм.
Симптомы атопического дерматита
Для атопического дерматита характерно рецидивирующее течение с периодами обострений, которые возникают при повторном взаимодействии с аллергеном (например, при употреблении определенных продуктов в пищу или при контакте с животным). На частоту обострений влияют также сезон года (обострения чаще возникают в осенне-зимний период), эмоциональные нагрузки и другие факторы.
Главным симптомом заболевания является сухость и зуд кожи. Обострения сопровождаются распространенным отеком и покраснением кожи, появлением красных пятен с расплывчатыми границами, бляшек. В результате расчесывания на коже появляются эрозии, сопровождающиеся мокнутием. В случае занесения в кожу инфекции в местах поражения появляются гнойнички. Излюбленной локализацией атопического дерматита являются сгибательные поверхности суставов, передние и боковые поверхности шеи, лоб, виски, запястья, тыльная поверхность кистей и стоп.
Диагностика атопического дерматита
Диагноз атопический дерматит ставит врач-аллерголог на основании клинической картины и расспроса больного. В некоторых случаях пациенту назначают анализ на уровень иммуноглобулина Е (IgE) в сыворотке крови. Повышенное содержание этого иммуноглобулина говорит о склонности организма к аллергическим реакциям.
Для выявления конкретного аллергена, вызывающего обострения заболевания проводят кожные аллергические пробы. Во время этого исследования на кожу пациента в области предплечья наносят различные аллергены в небольших дозах. При положительной реакции на месте внедрения аллергена развивается покраснение или волдырь.
Что можете сделать вы
Кожа человека с атопическим дерматитом «всегда готова» ответить на очередной контакт аллергической реакцией. Для того чтобы предотвратить обострения, следует избегать контакта с известными аллергенами. Поэтому в лечении атопического дерматита важное место занимает соблюдение назначенной диеты и поддержание чистоты в доме. Кроме того, следует помнить, что постоянное расчесывание кожи только усиливает аллергическую реакцию и способствует присоединению инфекции.
Не допускайте сухости кожи: принимайте ванны, пользуйтесь мылом как можно реже, регулярно смазывайте кожу увлажняющим лосьоном. Старайтесь не носить синтетическую и шерстяную одежду на голом теле (эти материалы усиливают зуд). Вам лучше подойдут свободная хлопковая одежда и белье.
Чем поможет врач
Основу терапии атопического дерматита составляют противоаллергические средства. В зависимости от тяжести течения это могут быть как мази для наружного применения, содержащие антигистаминные средства или глюкокортикостероиды, так и пероральные антигистаминные препараты.
В последние годы для лечения атопического дерматита также применяется аллерген-специфическая иммунотерапия (СИТ). Этот метод лечения состоит во введении в организм пациента возрастающих доз экстракта того аллергена, к которому у больного выявлена повышенная чувствительность. В результате такого лечения происходит постепенное повышение устойчивости организма к воздействию данного аллергена.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
health.mail.ru
Атопический дерматит: причины и симптомы, лечение, советы дерматологов
Как отличить просто сухую кожу от атопичной, и какие средства помогут справиться с сухостью и зудом?
Скажем спасибо минусовой температуре на улице и сухому воздуху в помещениях: зима — время обострения атопического дерматита. Хотя все это — не причина, а следствие. Причина атопии — нарушение в ДНК.
Вместе с экспертами четырех дерматологических брендов мы решили разобраться в этой проблеме. На наши вопросы отвечали:
- Татьяна Щанкина, врач-дерматолог, валеолог, тренинг-менеджер дерматологических лабораторий Uriage
- Елена Пастернак, врач-дерматолог, косметолог, трихолог, практикующий специалист в области эстетической и антивозрастной медицины, руководитель медицинского департамента официального представительства Sesderma в России
- Александр Прокофьев, практикующий врач-дерматовенеролог, медицинский эксперт марки La Roche-Posay
- Паскаль Пьедимонте, международный тренер марки Bioderma
Что такое атопический дерматит?
Атопический дерматит — одно из самых распространенных заболеваний кожи. Понятие «атопия» американские ученые ввели в 1923 году, а термин «атопический дерматит» начал использоваться с 1933 года.
Это заболевание хроническое (то есть останется с вами на всю жизнь, вопрос лишь в том, насколько длинными будут ремиссии), незаразное, воспалительное. «Главным симптомом атопического дерматита является зуд, — рассказывает дерматолог Uriage Татьяна Щанкина. — Это заболевание аллергического характера, которое обусловлено генетически».
«Если сомневаетесь, больны ли вы атопическим дерматитом, или у вас просто сухая кожа, вспомните о членах своей семьи, — советует международный тренер Bioderma Паскаль Пьедимонте. — Страдал ли кто-то из родителей или братьев-сестер от той же проблемы? Были ли у них аллергический ринит? Астма? Сухость и зуд кожи, аллергический насморк и астма — три проявления одного и того же заболевания».
«Наличие у родителей или ближайших родственников атопической гиперчувствительности (ринит, дерматит, астма) определяет вероятность возникновения АД у ребенка в 50% случаев, — согласна дерматолог Sesderma Елена Пастернак. — Если атопия есть у обоих родителей, шансы, что она возникнет у ребенка, — около 80%».
Нейродермит, диатез — это отдельные диагнозы?
«Нейродермит, экссудативный диатез – синонимы атопического дерматита, — поясняет дерматолог, эксперт La Roche-Posay Александр Прокофьев. — Диатезом часто называют младенческие мокнущие высыпания на щечках, а нейродермитом — сухие инфильтративные высыпания у взрослых. Однако эти термины устаревают. В настоящее время принято говорить «атопический дерматит».
Когда впервые проявляется атопический дерматит? Может ли он возникнуть во взрослом возрасте?
Атопический дерматит встречается у людей обоего пола, разных возрастов, проживающих в любых странах. В мегаполисах заболеваемость выше, чем в сельской местности. Женщины болеют чаще — до 65%.
Выделяют три формы клинического течения АД: младенческая (до двух лет), детская и подростково-взрослая. По статистике, большинство первых проявлений приходится на возраст до 5 лет (90% всех случаев заболевания), и у 60% этих детей — уже в грудном возрасте.
«Редко, но бывает, что диагноз ставят и во взрослом возрасте, — рассказывает Паскаль Пьедимонте. — Правда, это также может означать, что просто вы не были правильно диагностированы в детстве». «В 25-40 лет атопический дерматит проявляется всего в 4% случаев, — говорит Александр Прокофьев. — Но и такое возможно».
Впрочем, у большинства больных к 30 годам наблюдается неполная ремиссия (сохраняются сухость кожи, повышенная чувствительность к раздражителям, возможны умеренные сезонные обострения). А после 40 лет может произойти излечение.
В чем причина возникновения атопического дерматита?
Прежде всего — гиперреактивность организма в ответ на взаимодействие с различными веществами. По сути, это аллергия, и ее «активация» заложена в ДНК.
Аллергия может возникнуть на пищевые продукты, бытовые факторы (домашняя пыль, перо подушек и т.д.), эпидермальные факторы — шерсть и перхоть домашних животных, перья птиц, корм для рыбок и т.д. А триггером могут стать психоэмоциональные перегрузки, смена климатических зон, экология, нарушение диеты.
Иногда причину удается найти, и тогда есть возможность изолировать больного от аллергена. Но порой определить аллерген невозможно, или контакт с ним неизбежен (как в случае с пылью).
Что конкретно происходит с кожей при атопическом дерматите? Каков механизм этого заболевания?
Александр Прокофьев: «В основе лежит мутация с потерей функции филаггрина. Филаггрин – особый белок, который участвует в дифференцировке клеток эпидермиса. Он необходим для поддержания барьерной функции кожи — обеспечивает сцепление и взаимодействие между корнеоцитами.
При нарушениях в структуре филаггрина связи между корнеоцитами ослабляются, усиливается трансэпидермальная потеря влаги. Кроме того, в верхних слоях кожи филаггрин распадается на органические кислоты (уроканиновую и пирролидон-5-карбоновую), а они являются естественными увлажняющими факторами и помогают поддерживать нормальный рН. Если филлагрина недостаточно, нарушается гидролипидная мантия.
Все эти изменения приводят к развитию атопического дерматита. Истончается подкожно-жировой слой, являющийся депо влаги, происходит нарушение работы сальных желез и процесс деления клеток. В результате появляется сухость, возникает воспалительное покраснение, трещины, зуд, который приводит к расчесам. (Полное отсутствие филаггрина ведет к развитию другого заболевания — ихтиоза.)
Чтобы вам было проще понять эти научные термины, можно сравнить кожу с кирпичной стеной, где клетки – кирпичи, а цемент – липидный слой. При атопическом дерматите происходит потеря липидов (состав «цемента» нарушается), клетки-кирпичи удерживаются плохо, и стена становится ненадежной. Иначе говоря, кожа становится хрупкой и уязвимой к раздражителям».
В чем причины распространения атопического дерматита в мире?
По статистике, заболеваемость атопическим дерматитом растет. Точного ответа на вопрос «почему?» у ученых нет. К популярным версиям относят неблагоприятную экология, рост количества аллергенов. А также слишком активное использование агрессивных моющих средств — шампуней, гелей для душа, мыла — с высоким значением pH.
«Жизнь в современном мегаполисе с воздухом, полным загрязненных частиц, похоже, один из главных факторов, — считает Паскаль Пьедимонте. — Кожа реагирует на них, воспаление возникает как ответная реакция на контакт с загрязнением. Мы хотим очистить ее от всего этого и слишком увлекаемся средствами с жесткими ПАВами. Постоянно принимаем душ с мылом… На самом деле, в этом нет необходимости — часто достаточно просто воды. Есть у вас атопия или нет, очищение в любом случае должно быть максимально нежным».
Как, помимо сухости кожи, проявляется атопический дерматит?
«При остром течении появляется сильный зуд, красные пятна и папулы, мокнутия, отечность. Образуются корки, — рассказывает Татьяна Щанкина. — Папулы расположены преимущественно на лице, в области кожных складок, на локтях и под коленями, а также за ушами. Кожа становится очень сухой, появляется шелушение. Вне обострений кожа остается выраженно сухой, может трескаться, особенности в области тыльных поверхностей кистей, пальцев».
«Сухость кожи — лишь один из симптомов, — говорит Александр Прокофьев. — Поставить диагноз помогает наличие характерных высыпаний и зуд. Для хронического воспаления характерны лихенификация (уплотнение и инфильтрация кожи с усилением кожного рисунка), шелушение, расчесы. Эти расчесы не только доставляют дискомфорт, но и могут провоцировать осложнения: ведь кожа травмируется, и риск присоединения вторичной инфекции увеличивается».
«При постановке диагноза важна локализация высыпаний, — отмечает Елена Пастернак. — Это могут быть щеки, лоб, волосистая часть головы, локти и колени — там, где сгибаются конечности».
Для постановки диагноза «атопический дерматит» нужно посетить дерматолога, который осмотрит кожные покровы, выслушает жалобы и соберет анамнез. Не всегда шелушение и зуд указывают на то, что это атопия. Диагноз всегда ставит врач, назначая комплексное обследование. При осмотре можно также определить дермографизм кожи: нужно провести по ней тупым предметом, например, шпателем. При обострении полоса будет белой, в период ремиссии может становится розовой — это хороший признак.
Какое лечение может назначить дерматолог?
Основа лечения всегда, вне зависимости от тяжести, распространенности и остроты процесса, — средства ежедневного базового ухода за кожей.
Если течение болезни легкое или среднетяжелое, а поражения кожи ограниченные, то на время обострений может быть назначена преимущественно наружная терапия: глюкокортикостероидные препараты и ингибиторы кальциневрина.
Александр Прокофьев: «В тяжелых случаях назначают системную терапию — она может быть гормональная и цитостатическая. Но основное всегда — регулярное использование эмолентов (жиры и жироподобные вещества, которые могут фиксироваться в роговом слое кожи и смягчать ее — Прим. ред.). Если вспомнить, какие изменения происходят в коже, то становится понятно, что у пациентов страдает защитная функция из-за нарушения выработки липидов (жиров)».
«Средства дерматологической косметики значительно снижают частоту обострений, увеличивая период ремиссии, — говорит Татьяна Щанкина. — Такой уход направлен на повышение барьерной функции кожи. Если сухость не устранять, избавиться от расчесов и трещин, которые ведут к инфицированию, не удастся».
Что должно быть в составе косметики от атопического дерматита?
Татьяна Щанкина, Uriage: «Увлажняющие ингредиенты — мочевина, мукополисахариды, гиалуроновая кислота, глицерол. Смягчающие — масло ши, пантенол. Эмоленты — это липиды, способные фиксироваться в роговом слое эпидермиса. И, конечно, важны комплексы компонентов, которые успокаивают зуд, восстанавливают кожный барьер, уменьшают воспалению, стимулируют выработку антимикробных пептидов. У Uriage это средства линии Bariederm и Xemose».
Елена Пастернак, Sesderma: «Увлажняющие и противовоспалительные. Это церамиды, полиненасыщенные жирные кислоты, увлажнители и противовоспалительные компоненты (транексамовая кислота, ниацинамид, глицирретиновая кислота, босвеллиевые кислоты, экстракт красного винограда, молочные протеины и пр.). Чтобы ингредиенты работали лучше, используют липосомированные формы или ламилярные эмульсии».
- Молочко для тела для сухой, реактивной, склонной к атопии кожи с липосомированными ингредиентами Atopises, Sesderma
- Увлажняющее масло для чувствительной и склонной к атопии кожи Atopises Oil, Sesderma
Александр Прокофьев, La Roche-Posay: «Увлажняющие — глицерин, масла (масло карите, макадамии), витамин Е, мочевина, гиалуроновая кислота. Успокаивающие, восстанавливающие и противовоспалительные ингредиенты. К ним относятся компоненты естественного кожного сала: церамиды, триглицериды и фосфолипиды. Пантенол и ниацинамид восстанавливают кожу, снимают воспаление и ускоряют заживление. Есть и компоненты, способствующие восстановлению микробиома кожи — у La Roche-Posay это, например, Aqua Posae Filiformis».
- Липидовосстанавливающий бальзам для лица и тела Lipikar Baume AP+, La Roche-Posay
- Стик для кожи, склонной к раздражению и зуду, Lipikar AP+ Stick, La Roche-Posay
Паскаль Пьедимонте, Bioderma: «Самые базовые ингредиенты эмолентов при атопии — те, что увлажняют (например, глицерин), и те, что создают на поврежденной коже пленку, которую она не может создать сама (это предотвращает потерю влаги). Уже они приносят облегчение атопику. Все дополнительные ингредиенты призваны продлить действие крема, который, например, работает на вас только 10 часов из 24-х, на больший срок. Это возможно, если стимулировать кожу различными ингредиентами к производству собственных протеинов и липидов. Поэтому в 2000 году в линию Atoderm мы добавили витамин PP — исследования показали, что он стимулирует производство натуральных липидов. А в 2007 добавился специальный растительный экстракт, воздействующий на вызывающие воспаление стафилококки в составе микрофлоры кожи».
Нужно ли пользоваться косметическими средствами от атопического дерматита постоянно или только в период обострений?
Все эксперты сошлись во мнении, что косметический уход требуется постоянно. «Лучше предупредить заболевание, чем его лечить», — считает Татьяна Щанкина. С ней согласен Александр Прокофьев: «Пользоваться грамотным уходом нужно и вне обострений. Можно выбрать на это время более легкие текстуры молочка или эмульсии. У детей даже в межрецидивный период кожа должна лосниться от кремов. Все это уменьшит риск такого грозного осложнения как «атопический марш» — развитие аллергического ринита и бронхиальной астмы».
Мой крем от атопического дерматита помогает всего на полдня — уже к обеду я начинаю чесаться. Что делать?
«Подбирать продукты для базового применения при атопии лучше со специалистом, — считает Елена Пастернак. — Кроме крема, важны средства очищения (ни в коем случае не мыло!) и продукты «интенсивной терапии». Наиболее выраженным эффект будет, если пользоваться всем этим постоянно. В зимнее время предпочтительно переходить на более плотные текстуры. Крем нужно наносить либо за 15 минут, до либо через 15 минут после использования противовоспалительного препарата. Важно, чтобы объем был достаточный: у взрослого расходуется до 600 граммов в неделю, у ребенка — до 250 граммов в неделю. Если применять их постоянно и правильно, можно избежать или ограничить применение глюкокортикостероидов».
Александр Прокофьев: «Приходится выбирать подходящий эмолент методом проб и ошибок. Увлажнять кожу нужно по мере необходимости, это может быть и 5 раз в день и чаще. В зимнее время при морозе на улице и сухом воздухе в отапливаемых помещениях может потребоваться более частое применение эмолентов. На работе их можно наносить локально в наиболее чувствительных зонах, для этого есть более компактные форматы, например, стики для снятия зуда и увлажнения кожи (как Lipikar AP+)».
Что нужно и не нужно делать, если у вас атопический дерматит?
Не рекомендуется:
- Долго принимать душ и ванну. «Длительный контакт с водой разрушает защитный гидролипидный слой, — говорит Александр Прокофьев. — Старайтесь, чтобы водные процедуры были не дольше 10 минут, а после нужно увлажнить кожу».
- Мыться в горячей воде. Она провоцирует зуд.
- Носить одежду из синтетики и шерсти — лучше, чтобы между кожей и этими тканями был слой из хлопчатобумажной ткани.
- Загорать. Солнечные лучи также приводят к снижению местного иммунитета кожи и нарушению барьерного слоя.
- Курить, употреблять алкоголь. «Курение и алкоголь добавляют повреждений, а атопичная кожа — уже и так поврежденная», — напоминает Паскаль Пьедимонте. Избегайте даже пассивного вдыхания табачного дыма.
- Расчесывать и тереть кожу.
- Использовать жесткие мочалки.
- Использовать спиртосодержащие средства — например, лосьоны.
Рекомендуется:
- Поддерживать дома температуру 20-22С.
- Поставить увлажнитель воздуха, особенно важно это во время отопительного сезона.
- Избегать стрессов.
- Избегать интенсивных физических нагрузок, приводящих к усиленному потоотделению.
- Если установлен пищевой аллерген — соблюдать диету. «У трети пациентов возможно обострение дерматита в результате пищевой аллергии, — советует Александр Прокофьев. — Но если пищевая аллергия не выявлена врачом, то не нужно истязать себя гипоаллергенными диетами, наоборот, пищевое разнообразие только укрепит организм».
- Избегать отдушек и ароматизаторов, так как они могут быть аллергенными и приводить к обострениям.
- Если вы пользуетесь духами — наносите их не на кожу, а на одежду, чтобы снизить вероятность контакта с аллергенами.
- Не используйте раздражающие очищающие средства. Александр Прокофьев: «Категорически нельзя использовать мыло! Обычное кусковое мыло имеет резкощелочной рН и обезжиривает и без того хрупкую защитную гидролипидную мантию кожи». Используйте специализированные средства — у них в названии часто есть слова Syndet (синдет — синтетический детергент, не содержащее мыла мягкое моющее средство), «без мыла» или soap free.
- При работе с красками, лаками, растворителями надевайте перчатки и маску.
- Если в доме очень жесткая вода, то лучше умываться кипяченой водой или установить фильтр.
«И главный совет, — настаивает Паскаль Пьедимонте, — использовать кремы постоянно. Опыт показывает, что люди этого, к сожалению, не делают. Часто причина в том, что им не нравится продукт — он скучный, без отдушек, без интересных текстур. Использование такого крема заставляет вспомнить, что ты чем-то болен, а это неприятно. Тем, кто страдает атопическим дерматитом, хочется тех же красивых и приятных средств, которыми пользуются остальные. Мы знаем об этом и работаем в этом направлении — например, ищем гипоаллергенные отдушки».
Чем еще можно помочь атопику?
- Врач может рекомендовать вам прием витаминов группы В. «Они повышают эффективность лечения, — говорит Елена Пастернак, — ускоряют процессы восстановления кожи. Повышается устойчивость мембран клеток, регулируется окисление липидов, стимулируется имунная система».
- Также врач может рекомендовать прием комплексов полиненасыщенных жирных кислот (ПНЖК). Они участвуют в восстановлении липидного обмена, повышают защитные функции кожи.
- Могут быть полезны витамин С (он отвечает за выработку интерферона, при недостатке которого наблюдается недостаточная стабилизация лизосом) и витамин А (при его нехватке плохо регулируются макрофаги, клеточные реакции становятся нестандартными).
Фото: © Yuichi Ikehata
www.beautyinsider.ru



